C72.0 Спинного мозга, МКБ-10
Отредактировано: 02.04.2024
акад. РАН и РАМН, проф. Коновалов А.Н., к.м.н. Козлов А.В., д.м.н., проф. Черекаев В.А., д.м.н., проф. Лошаков В.А., д.м.н. Голанов А.В., Непомнящий В.П.
НИИ нейрохирургии им. Н.Н. Бурденко РАМН
Заболеваемость первичными новообразованиями позвоночника и спинного мозга составляет примерно 1,3 случая на 100 тыс. населения в год, метастатическими опухолями — 1,5, что соответствует около 10% всех опухолей ЦНС. Встречаются преимущественно у взрослых. В отличие от внутричерепных, большинство первичных опухолей позвоночника и спинного мозга — доброкачественны.
Первым, и наиболее частым, проявлением обычно бывает болевой синдром (исключение — спинальные липомы). Боль может быть радикулярной, т.е. локализоваться в зоне пораженного корешка или корешков, такие боли обычно резко усиливаются при повышении ликворного давления (при натуживании, кашле, чихании); местной (боль в спине в области пораженного отдела позвоночника, обычно усиливается при повышении ликворного давления); наконец, при интрамедуллярных процессах боль может напоминать болевой синдром при сирингомиелии (трудно дифференцируемые, давящие, жгучие, часто двусторонние боли, без иррадиации, не усиливающиеся при повышении давления ликвора).
Далее обычно присоединяются нарушения чувствительности. В начальной стадии развития опухоли могут быть представлены парестезиями (радикулярными или без четкой локализации), по мере прогрессирования заболевания часто развивается синдром Броун — Секара (нарушение на 1–2 уровня ниже локализации поражения: со стороны опухоли — глубоких видов чувствительности, включая вибрационную, и в далеко зашедшей стадии — движений; на противоположной стороне — болевой и температурной чувствительности, при сохранности тактильной чувствительности с обеих сторон).
Нарушения движений — более поздний симптом, обусловленный сдавлением или прорастанием опухолью проводящих путей спинного мозга. Клиника определяется локализацией и размерами опухоли и варьирует от небольшой слабости в одной или нескольких мышцах до тетрапареза или тетраплегии при поражении шейного отдела и нижнего парапареза (или параплегии) при поражении грудного или поясничного отделов спинного мозга.
У детей двигательные нарушения часто бывают первым симптомом (родители обращают внимание на нарушение походки ребенка).
В большинстве случаев после двигательных развиваются нарушения «тазовых» функций (или деятельности сфинктеров). Для поражения конуса спинного мозга и конского хвоста характерно недержание мочи и кала (может встречаться и на ранних стадиях развития заболевания). При более высоком уровне поражения наблюдается задержка мочи, по мере прогрессирования заболевания часто переходящая в недержание; встречается ishuria paradoxa — пассивное вытекание мочи при переполненном мочевом пузыре, нарушения дефекации наблюдаются редко.
Иногда встречаются и другие симптомы, например сколиоз, кривошея или пальпируемый экстравертебральный узел опухоли. Изредка опухоль манифестирует признаками спинального субарахноидального кровоизлияния. Наконец, множественные метастазы по оболочкам спинного мозга могут проявляться клиникой острого или подострого менингита. Все симптомы могут сочетаться друг с другом.
В патогенезе проводниковых нарушений могут иметь значение и нарушения спинального кровообращения, обусловленные сдавлением опухолью спинальных сосудов. В отличие от внутричерепных объемных процессов, это — единственный возможный механизм развития «симптомов на отдалении» при спинальной патологии. Несмотря на то, что в норме около 25% ликвора всасывается оболочками спинного мозга, даже при полном блоке спинальных субарахноидальных пространств внутричерепная гипертензия не развивается.
С позиции нейрохирургической практики все опухоли позвоночника и спинного мозга делятся на интрамедуллярные (внутримозговые, расположенные в толще спинного мозга), интрадуральные экстрамедуллярные (внемозговые, расположенные внутри ТМО позвоночного канала) и экстрадуральные (в позвонках и/или перидуральном пространстве).
Интрамедуллярные (внутримозговые) опухоли (D33.4; C72.0) составляют около 5% спинальных опухолей. Представлены в основном (70%) доброкачественными астроцитомами и эпендимомами, причем последние в большом числе случаев относятся к миксопапиллярному варианту (характеризуется медленным прогрессированием и существенно лучшим прогнозом). Злокачественные глиомы составляют 10% интрамедуллярных опухолей у детей и 20% — у взрослых. Реже встречаются интрамедуллярные гемангиобластомы (7%), гемангиомы, дермоиды и эпидермоиды, тератомы, метастазы (2%) и первичные лимфомы.
При доброкачественных опухолях характерно медленное, часто в течение нескольких лет, нарастание симптомов; при злокачественных симптоматика нарастает быстрее. Изредка она развивается остро — спинальная апоплексия, обусловленная чаще всего кровоизлиянием в опухоль.
Диагноз уточняется с помощью МРТ, введение контрастного вещества улучшает визуализацию границ опухоли (рис. 1), хотя окончательно наличие четкой границы со структурами спинного мозга и, соответственно, возможность радикального удаления опухоли устанавливаются только в ходе операции.
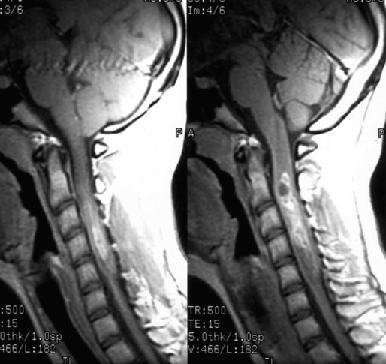
Рисунок 1. Интрамедуллярная опухоль (астроцитома) шейного отдела спинного мозга (МРТ с контрастным усилением, Т1-взвешенные изображения)
Для оценки проходимости спинального субарахноидального пространства может быть использована восходящая миелография с водорастворимым контрастом. При блоке спинального субарахноидального пространства при люмбальной пункции получают ксантохромный опалесцирующий ликвор с высоким содержанием белка, при сдавлении яремных вен на шее (проба Квеккенштедта) люмбальное давление не повышается. В редких случаях возникают показания для спинальной АГ (в частности при гемангиобластомах, для дифференциального диагноза с артерио-венозными мальформациями и возможной эмболизации сосудов опухоли).
Лечение хирургическое. Операция выполняется в положении больного на животе или на боку, при локализации опухоли на шейном уровне операция может быть произведена в положении больного сидя. Необходим электрофизиологический контроль проводимости спинного мозга. Ламинэктомия должна обеспечивать доступ ко всему длиннику опухоли. При большой протяженности поражения предпочтительно использование костно-пластической техники (особенно у детей). Спинной мозг рассекают в проекции опухоли по задней спайке и осторожно разводят задние столбы в стороны, после чего становится видна опухоль и появляется возможность окончательно установить характер ее роста (инвазивный или экспансивный).
При наличии границ опухоль может быть радикально удалена (независимо от локализации и распространенности). В первую очередь это относится к эпендимомам, которые обычно хорошо отграничены от спинного мозга, при астроцитомах граница обычно не столь четкая, в определении объема допустимой резекции опухоли следует полагаться на опыт хирурга и показатели электрофизиологического мониторинга проводящих путей. Спинальные гемангиобластомы, как и интракраниальные, должны удаляться узлом. В конце операции ТМО зашивается, ламинотомический блок фиксируется костными швами или мини-пластинами.
При инфильтративных формах производится срочная биопсия, при верификации диагноза злокачественной опухоли удаление ее нецелесообразно (поскольку через толщу опухоли могут проходить функционально сохранные нервные волокна). При доброкачественных глиомах возможно уменьшение объема внутренних отделов опухоли. После этого с целью декомпрессии производится свободная пластика ТМО местными тканями или синтетическим трансплантатом (Gore® Preclude® membrane).
Рана зашивается с оставлением на 1–2 суток активного дренажа.
Прогноз определяется гистологическим диагнозом и радикальностью удаления опухоли. Степень неврологического улучшения зависит от выраженности, длительности существования предоперационных нарушений и характера опухоли, хотя способов индивидуального прогнозирования нет, встречаются случаи полного регресса грубых нарушений, даже тетраплегии.
Полностью удаленные эпендимомы (особенно миксопапиллярные) и гемангиобластомы обычно не рецидивируют. Доброкачественные астроцитомы рецидивируют в течение 5 лет у 50% больных.
Лучевая терапия применяется при злокачественных опухолях, эффективность ее невысока (поскольку при облучении спинного мозга СОД обычно не превышает 40 Гр). При доброкачественных радикально неоперабельных опухолях эффективность лучевой терапии не доказана, хотя при признаках прогрессирования процесса лучевое лечение обычно назначают. Радиохирургические методы лечения интрамедуллярных опухолей находятся в стадии разработки. Специальных схем химиотерапии интрамедуллярных опухолей нет.
Экстрамедуллярные интрадуральные опухоли (D33.4; C72.0; C79.4) составляют около 40%, представлены преимущественно доброкачественными новообразованиями — невриномами и менингиомами, иногда встречаются липомы, редко (4%) — метастазы.
Первым проявлением заболевания бывает болевой синдром — монорадикулярный при невриномах и локальные боли в спине при менингиомах. Характерно значительное усиление болей при повышении давления ликвора. Большинство больных на ранних стадиях заболевания к нейрохирургам (и часто вообще к врачам) не обращаются и поступают в клинику после появления признаков сдавления и нарушения функции спинного мозга.
Основа диагностики — МРТ (рис. 2).
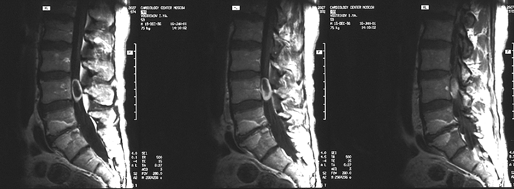
Рисунок 2. Эксрамедуллярная интрадуральная опухоль (невринома) поясничного отдела позвоночника (МРТ с контрастным усилением, Т1-взвешенные изображения)
Лечение хирургическое, целью является радикальное удаление опухоли, что и удается осуществить в большей части случаев. Как правило, спинальные менингиомы — псаммоматозные, отличаются доброкачественным биологическим поведением и при прикреплении такой менингиомы к ТМО кпереди от спинного мозга резекция пораженной ТМО при условии тщательной ее коагуляции необязательна.
Особую проблему представляют опухоли в виде «песочных часов», чаще невриномы, которые по мере роста распространяются из интрадурального пространства через межпозвонковое отверстие паравертебрально (рис. 3). Такие опухоли удаляются в 2 этапа: вначале обычно удаляется интрадуральная часть опухоли, затем при боковом расширении обычного срединного доступа или из нового доступа (например трансторакального) — экстраспинальный узел новообразования. При этом для радикального удаления опухоли вместе с ней приходится резецировать проходящий через спинальное отверстие не только чувствительный, но и двигательный корешок.
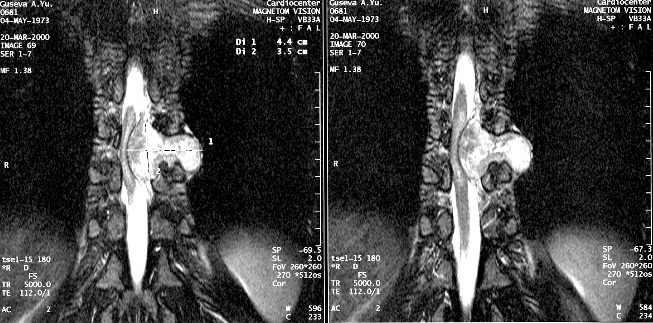
Рисунок 3. Эксрамедуллярная интрадуральная опухоль в форме «песочных часов» (невринома) грудного отдела позвоночника (МРТ с контрастным усилением, Т–1 взвешенные изображения)
Прогноз благоприятный, радикально удаленные доброкачественные экстрамедуллярные интрадуральные опухоли обычно не рецидивируют. Вероятность восстановления нарушенных функций выше, чем при интрамедуллярных опухолях, в частности, даже при имевшейся перед операцией тетра— или параплегии часто происходит полное или значительное восстановление движений, чувствительности и тазовых функций.
Экстрадуральные опухоли составляют до 55% спинальных новообразований. Представлены в основном метастазами (в порядке убывания — рака легкого, молочной железы, простаты, почки, ЖКТ, щитовидной железы, системной лимфомы, меланомы и др.). Реже встречаются экстрадуральные менингиомы, нейрофибромы, остеомы, остеобластокластомы, аневризматические костные кисты, гемангиомы и хордомы.
Спинальные экстрадуральные метастазы развиваются примерно у 10% онкологических больных. Могут локализоваться в любом отделе позвоночника, примерно в 50% случаев поражается самый протяженный грудной отдел.
В клинической картине при метастазах и первично-злокачественных опухолях позвоночника доминирует болевой синдром (является первым симптомом в 95% случаев и в дальнейшем выявляется у всех больных), характерны ночные боли, часто наблюдается усиление болей при движении и при повышении давления ликвора. Характерно прогредиентное нарастание выраженности болей с последующим (через недели и редко месяцы) присоединением слабости в ногах, нарушений чувствительности и тазовых функций. Изредка заболевание манифестирует резкой болью, вызванной патологическим переломом пораженного позвонка, в последнем случае одновременно с болью обычно развиваются и неврологические нарушения.
Диагностика основывается на данных МРТ (рис. 4), для оценки костных изменений обычно производятся спондиллограммы и КТ. Для принятия решения об оптимальной тактике лечения необходима верификация степени распространения онкологического процесса, включающая радиоизотопное сканирование костей скелета, рентгеновское (включая КТ) и/или УЗИ щитовидной железы, органов грудной клетки, брюшной полости, забрюшинного пространства и малого таза.
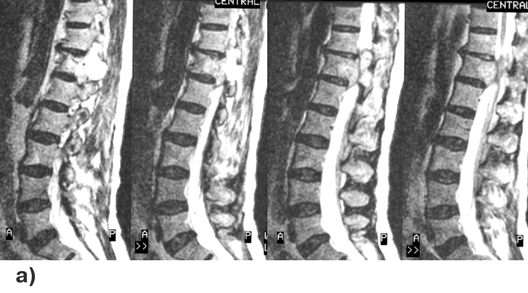
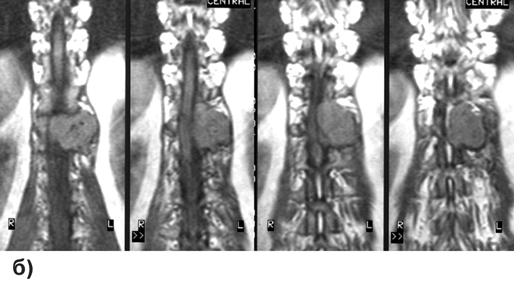
Рисунок 4. Метастаз аденокарциномы в 12 грудной позвонок, вызывающий компрессию дурального мешка. МРТ с контрастным усилением:
а — Т1-взвешенные изображения, сагиттальная проекция; б — Т2-взвешенные изображения, фронтальная проекция
Следует иметь в виду, что применяемые сегодня способы лечения спинальных метастазов существенно не увеличивают продолжительность жизни больных. Радикальное абластичное удаление метастаза или первично-злокачественной опухоли позвонка, через отверстие которого проходят спинной мозг и нервные корешки, практически никогда не бывает возможным. Цель лечения — улучшение качества жизни за счет уменьшения болей и при возможности неврологического дефицита; важно, что чем грубее выражена неврологическая симптоматика, тем меньше шансов на ее регресс в результате операции.
Для уменьшения субъективизма в определении показаний к тем или иным видам лечения спинальных метастазов используется показатель ожидаемой продолжительности жизни и прогностические шкалы для больных с метастазами в позвоночник, наибольшее распространение получила шкала Tokuhashi (табл.).
При сумме баллов 9 и выше показана попытка максимально радикального удаления опухоли с замещением удаленного позвонка или позвонков специальной конструкцией, включающей межтеловой имплант (прочную сетчатую пустотелую конструкцию, чаще титановую, заполняемую костной крошкой из гребня подвздошной кости или ребра) и фиксирующую систему, чаще транспедикулярную, исключающую подвижность в данном сегменте позвоночника до формирования прочного костного блока.
Таблица
Прогностическая шкала ожидаемой продолжительности жизни (Tokuhashi, 1998)
| Критерий | Баллы |
| Общее состояние (индекс Карновского) | |
| плохое — 10-40 баллов | 0 |
| среднее — 50-70 баллов | 1 |
| хорошее — 80-100 баллов | 2 |
| Число экстраспинальных метастазов в скелет | |
| ≥3 | 0 |
| 1-2 | 1 |
| 0 | 2 |
| Число спинальных метастазов | |
| ≥3 | 0 |
| 1-2 | 1 |
| 0 | 2 |
| Метастазы во внутренние органы | |
| которые невозможно удалить | 0 |
| которые можно удалить | 1 |
| нет | 2 |
| Локализация первичной опухоли | |
| легкое, ЖКТ, пищевод, мочевой пузырь | 0 |
| остеосаркома, поджелудочная железа, желчный пузырь | 1 |
| другие и неустановленные органы | 2 |
| молочная железа, матка | 3 |
| прямая кишка | 4 |
| щитовидная и предстательная железы, почка | 5 |
| Двигательные нарушения | |
| плегия | 0 |
| парез | 1 |
| отсутствуют | 2 |
Сумма баллов, равная 12–15, позволяет предсказать выживаемость свыше 1 года; 9–11 — свыше 6 мес; 0–8 — менее 6 мес
При сумме баллов от 8 до 5 показано паллиативное вмешательство — стабилизация пораженного позвонка или позвонков, при необходимости дополняемая декомпрессивной операцией (ламинэктомией и/или частичным удалением опухоли). Особенно перспективна в таких ситуациях перкутанная вертебропластика — введение быстротвердеющего полимера в разрушенный метастазом позвонок, что обеспечивает стабильность позвоночника и приводит к уменьшению или исчезновению болевого синдрома. Вертебропластика является минимально инвазивным вмешательством, проводится в условиях местной анестезии и обычно через несколько часов больной может быть выписан домой. Частота осложнений минимальна, но в 1–2% случаев наблюдается вытекание полимера через разрушенную кость в позвоночный канал, что может привести к дополнительному сдавлению спинного мозга и потребовать срочной операции — удаления излишка полимера. Поэтому вертебропластика может выполняться только в тех учреждениях, где есть возможность при необходимости произвести экстренное прямое хирургическое вмешательство.
При сумме баллов 4 и ниже хирургические методы лечения не показаны, таким больным рекомендуется симптоматическая терапия.
НХЛ позвоночника составляет около 8% опухолей позвоночника. В большинстве случаев бывает вторичной, некоторые подвергают сомнению саму возможность существования первичных лимфом позвоночника.
Заболевание не имеет патогномоничных проявлений. В отличие от внутричерепных лимфом, характерен более продолжительный анамнез. Основные жалобы — непостоянная боль, иногда ограничение подвижности позвоночника и рефлекторный сколиоз. При разрушении позвонка и возникновении патологического перелома боль резко усиливается, может появляться неврологическая симптоматика. Поскольку для лимфом характерно перидуральное распространение с формированием узлов, сдавливающих спинной мозг и его корешки, в отличие от метастазов рака, неврологическая симптоматика может появляться и без патологического перелома.
Рентгенологически обычно выявляются множественные мелкие очаги деструкции позвонка (кость имеет вид изъеденной молью). Характерно несоответствие между выраженностью рентгенологических изменений и мягкостью клинической симптоматики.
Диагноз уточняется при помощи КТ и МРТ, верифицируется биопсией. Показания к прямому хирургическому вмешательству возникают только при компрессионном переломе позвонка, вызвавшем сдавление спинного мозга и/или его корешков. В остальных случаях, в т.ч. при сдавлении спинного мозга экстрадуральным мягкотканным узлом опухоли, прямое хирургическое вмешательство не показано, поскольку не улучшает прогноз и в некоторых случаях может привести к диссеминации процесса.
Лимфома высоко чувствительна к лучевой терапии, причем в толерантной для спинного мозга СОД до 40 Гр. Поэтому обычно при диагностике спинальной лимфомы назначают лучевое лечение. С другой стороны, в последнее время разрабатываются различные варианты химиотерапии, обеспечивающие, по предварительным данным, лучшие результаты.
Из первичных опухолей позвоночника самая распространенная — гемангиома. Показатель заболеваемости неясен (поскольку трудно установить момент возникновения заболевания); встречается примерно у 10% жителей развитых стран. Чаще всего бывает бессимптомной и обнаруживается случайно при МРТ, произведенной по поводу других заболеваний. Чаще встречается у женщин, в нижнегрудном и верхнепоясничном отделах позвоночника, в 1/3 случаев бывает множественной, но поражение более 5 позвонков нехарактерно. Никогда не озлокачествляется.
Морфологически выделяют капиллярные, кавернозные и смешанные формы, что не имеет существенного клинического значения. Выявляются обычно при МРТ как очаги повышенного сигнала как на Т1, так и на Т2-взвешенных изображениях (рис. 5а). Наибольшее диагностическое значение имеет КТ, при которой на аксиальных срезах обнаруживается зона перестройки костной ткани с четкими контурами, содержащая утолщенные трабекулы (“узор в горошек”) (рис. 5б).
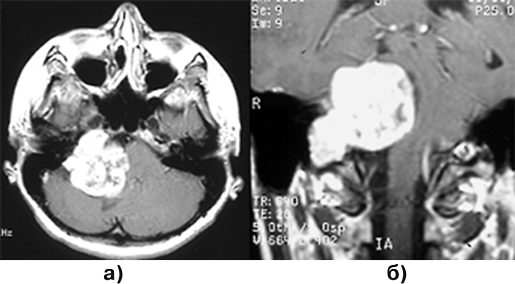
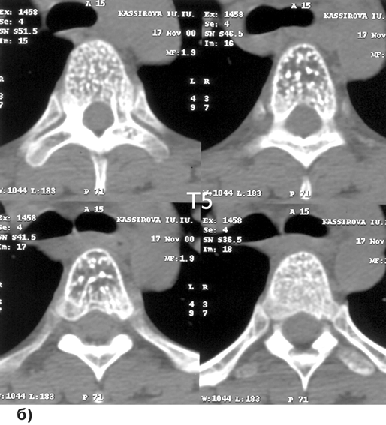
Рисунок 5. Гемангиомы Th1–5–7:
а — МРТ, Т2-взвешенное изображение, сагиттальная проекция; б — КТ, аксиальные срезу через Th5 позвонок
При бессимптомных опухолях, составляющих подавляющее большинство гемангиом, обычной тактикой является наблюдение, причем контрольные нейровизуализационные исследования рекомендуют производить только в маловероятном случае появления какой-либо симптоматики или при больших гемангиомах, поражающих все тело позвонка и распространяющихся на корень дужки. В редких случаях затруднительного дифференциального диагноза с метастатическим поражением позвоночника выполняют стереотаксическую биопсию.
При клинически проявляющихся гемангиомах (называемых иногда «агрессивными») ранее обычно назначалась лучевая терапия в дозе до 40 Гр. Эффективность ее была невысока, противоболевой эффект мог развиваться через месяцы и годы после лечения, размеры опухоли не уменьшались. Предлагалась эмболизация кровоснабжающих позвонок сосудов, но из-за риска нарушений спинального кровообращения при попадании эмболов в корешковую артерию эта методика применяется редко.
Основной метод лечения ангиом позвоночника — транскутанная вертебропластика. Противоболевой эффект развивается обычно сразу, вероятность осложнений существенно ниже, чем при использовании вертебропластики при метастазах.
Если ангиома вызвала компрессионный перелом позвонка и/или компрессию спинного мозга и корешков, показано прямое хирургическое вмешательство — удаление опухоли со стабилизацией позвоночника. При невозможности полного удаления опухоли в послеоперационном периоде может назначаться лучевая терапия (снижает риск рецидива с 25 до 7%).
Гигантоклеточная опухоль (D16.6) (остеобластокластома — в отечественной литературе, остеокластома — в западной) составляет около 7% опухолей позвоночника, встречается чаще у женщин репродуктивного возраста. Обычно локализуется в крестце. Клиническая симптоматика неспецифична, первым проявлением обычно бывает боль в спине ноющего характера, усиливающаяся при физической нагрузке, часто наблюдаются ремиссии болевого синдрома. Больные длительное время лечатся консервативно с различными ошибочными диагнозами. С ростом опухоли и сдавлением нервных корешков боль приобретает радикулярный характер и значительно усиливается. Изредка развивается патологический перелом позвонка, проявляющийся резкими болями и симптомами сдавления спинного мозга и/или нервных корешков.
На спондилограммах выявляется зона деструкции. Диагноз уточняется при МРТ.
Оптимальный метод лечения — радикальное удаление опухоли в пределах здоровых тканей. При субтотальном удалении опухоли вероятность рецидива составляет около 20%, описаны случаи малигнизации. При значительном разрушении структур позвоночника удаление опухоли завершается стабилизацией пораженного сегмента, в области крестца стабилизация обычно не требуется.
Эффективность лучевой терапии достоверно не подтверждена, описаны случаи малигнизации остеокластомы после лучевого лечения, поэтому дистанционная гамма-терапия назначается в случае прогрессирования радикально неоперабельной опухоли.
Цитостатики неэффективны. Существуют предварительные сообщения об эффективности применения ингибиторов созревания остеокластов, в частности памидронат (МНН — памидроновая кислота).
Остеоидная остеома составляет около 1% первичных опухолей позвоночника. Чаще встречается в подростковом возрасте, половых различий нет. Характеризуется длительным существованием умеренной боли в спине, усиливающейся ночью, с хорошим эффектом от ненаркотических анальгетиков, например ацетилсалициловой кислоты. Неврологическая симптоматика появляется редко.
Опухоль компактная по периферии с «просветлением» в центральных отделах, обычно менее 1 см в диаметре, хорошо выявляется на спондилограммах, спондилотомограммах, при КТ и МРТ.
Лечение — радикальное удаление опухоли, при неполном удалении часто возникает рецидив и сохраняется болевой синдром. Стабилизация позвоночника требуется редко. Лучевая и химиотерапия не используются.
Другие виды остеом, встречающиеся в позвоночнике, — паростальная, губчатая, компактная и смешанная — составляют также около 1% опухолей позвоночника. Локализуются обычно в дужках или поперечных отростках позвонков. Характеризуются очень длительным течением, проявляются чаще всего умеренными болями с длительными ремиссиями, неврологическая симптоматика развивается крайне редко. Показание к операции — болевой синдром и/или неврологические симптомы, в остальных случаях обычная тактика — динамическое наблюдение.
Остеобластома — редкая опухоль, ранее считалась вариантом остеоидной остеомы. Чаще встречается у мужчин в возрасте 20–30 лет. Характеризуется деструктивным ростом, может вызывать сдавление спинного мозга и нервных корешков. Лечение хирургическое, в результате боль проходит практически у всех больных, вероятность рецидива после радикального удаления — 10%. Лучевая терапия применяется очень редко, при неоперабельных прогрессирующих опухолях. Разрабатываются методы радиохирургии. Химиотерапия не используется.
Остеохондрома (хондрома, экзостозная хондродисплазия, костно-хрящевой экзостоз) — доброкачественная опухоль гиалинового хряща, обычно с участками оссификации. Локализуется на поверхности кости, в позвоночнике встречается редко, преимущественно в дужках и отростках шейных и поясничных позвонков у лиц в возрасте до 30 лет без половых различий. Может достигать больших размеров и вызывать компрессию спинного мозга. Изредка локализуется в губчатом веществе, в этих случаях ту же опухоль называют энхондромой. Возможна малигнизация, что обусловливает необходимость своевременного радикального удаления новообразования.
Хондросаркома — очень редкая опухоль, бывает первичной или возникает в результате малигнизации хондромы. Относится к III степени злокачественности. Заподозрить хондросаркому можно в случае ускорения роста имевшейся хондромы, в любом случае диагноз верифицируется биопсией. Лечение хирургическое, после макроскопически полного удаления возможно наблюдение, при нерадикальной операции назначается лучевая терапия. Химиотерапия не разработана. Изучаются возможности радиохирургии.
Хордома — очень редкая, умеренно злокачественная (III степени по критериям ВОЗ) опухоль позвоночника, развивается, как и внутричерепная, из остатков эмбриональной хорды. Локализуется преимущественно в области крестца. Специфических симптомов, позволяющих отличить хордому от других опухолей позвоночника, нет. Диагноз подтверждается при помощи КТ и МРТ. Лечение хирургическое, в случае нерадикального удаления назначается лучевая терапия, эффективность ее невысока. Изучаются возможности радиохирургии. Химиотерапия не применяется.
Аневризматическая (аневризмальная) костная киста (M85.5) представляет собой прогрессирующую доброкачественную опухоль позвоночника. Встречается чаще на второй декаде жизни, составляет около 25% первичных опухолей позвоночника у детей. Обычно поражается поясничный отдел позвоночника.
Первым симптомом является боль, возникающая обычно после физической нагрузки, резкого движения, падения. Болевой синдром носит ремитирующий характер, с тенденцией к постепенному усилению. Со временем возникает ограничение подвижности позвоночника, часто кифосколиоз. Изредка развиваются неврологические нарушения
На спондиллограммах, КТ и МРТ (рис. 6) выявляется очаг деструкции в теле или в отростках позвонка с ячеистой структурой по периферии, прилегающей к тонкому ободку — зоне реактивных остеобластических изменений. Со временем выраженность отграничивающих опухоль склеротических изменений кости нарастает, киста отделяется от здоровых участков позвонка и переходит в стадию зрелости (сформированности) процесса. В ранних стадиях заболевания при биопсии из иглы под давлением выходит венозная кровь, из зрелой кисты — серозно-геморрагическая жидкость с различной степенью окрашивания.
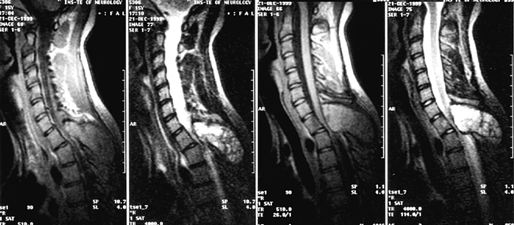
Рисунок 6. Аневризматическая костная киста 1 грудного позвонка. МРТ, Т1 и Т2-взвешенные изображения, сагиттальная проекция
Лечение — хирургическое. Поскольку при неполном удалении до 50% аневризматических кист рецидивируют, оптимальна резекция пораженного сегмента позвонка со стабилизацией. При противопоказаниях к прямому хирургическому вмешательству возможно выполнение транскутанной вертебропластики. Лучевая и химиотерапия не применяются.
Тератомы, дермоидные кисты — дизэмбриогенетические опухоли, локализуются обычно в области крестца и копчика. Составляют около 1% первичных опухолей позвоночника.
Проявляются при достижении опухолью больших размеров умеренными болями, нарушениями тазовых функций различной выраженности. Иногда тератомы и дермоидные кисты интимно спаяны с прямой кишкой и влагалищем, вплоть до образования свищей. Возможно озлокачествление.
Диагноз устанавливается при физикальном исследовании, уточняется с помощью МРТ. Лечение хирургическое — удаление опухоли, иногда с резекцией копчика и части крестца.
Миеломная болезнь (множественная миелома, миелома) и плазмоцитома (C90) — опухоль, возникающая из промиелоцита костного мозга. Вырабатывает плазмоциты различной степени зрелости, быстро диссеминирует по костному мозгу. При выявлении солитарного очага называется плазмоцитомой. Могут наблюдаться диспротеинемия и гиперкальциемия.
Пик заболеваемости приходится на возраст 60–70 лет. Боль обычно бывает умеренной, уменьшается или исчезает в покое. При развитии патологического перелома позвонка боль резко усиливается, может появляться неврологическая симптоматика. У 10% больных неврологическая симптоматика развивается в результате формирования узлов опухоли в перидуральном пространстве.
Диагноз уточняется при КТ и МРТ, верифицируется биопсией. При плазмоцитоме (солитарном узле) назначается лучевая терапия, при угрозе патологического перелома производится наружная иммобилизация или стабилизация пораженного сегмента позвоночника. С этой же целью в последнее время все шире применяется перкутанная вертебропластика.
При множественной миеломе тактика сходна с таковой при метастазах. При необходимости может производится стабилизация позвоночника. Основной метод лечения — химиотерапия, дополняемая при необходимости лучевой терапией. При гиперкальциемии дополнительно назначают бифосфонаты, из используемых сегодня наиболее эффективным считается памидроновая кислота.
При плазмоцитоме прогноз относительно благоприятный, свыше 50% больных живут 10 и более лет после лечения, но к этому сроку практически у всех развивается множественная миелома. При первично-множественной миеломе прогноз существенно хуже.
Эозинофильная гранулема (гистиоцитома) (D76.0) — деструктивное поражение костной ткани неясной этиологии, в ряде случаев ассоциированное с системным гистиоцитозом (синонимы — «гистиоцитоз Х», гистиоцитоз клеток Лангерганса). Встречается преимущественно в детском возрасте, составляет около 20% первичных опухолей позвоночника у детей и до 8% — у взрослых. Мужчины заболевают в 3 раза чаще. В большинстве случаев поражается шейный отдел позвоночника.
Заболевание имеет фазное течение. Вначале (фаза остеолиза) в теле позвонка возникает очаг рассасывания костной ткани, могут быть умеренные непостоянные боли. Через 2–3 мес при отсутствии внешней иммобилизации обычно происходит компрессионный перелом позвонка, при этом появляется резкий болевой синдром и возникает ограничение подвижности позвоночника. Со временем в позвонке происходят репаративные процессы, болевой синдром стихает, и первостепенное значение приобретает деформация позвоночника, чаще кифотическая. Длительность этой фазы составляет около 6 мес. Затем наступает фаза обратного развития гранулемы, продолжающаяся от 1 до 3 лет. В это время клиническая симптоматика регрессирует, кифотическая деформация позвоночника уменьшается или исчезает. Рентгенологически выявляется «плоский позвонок», в котором происходит восстановление костной структуры (без восстановления высоты позвонка).
Диагноз верифицируется путем биопсии, после чего производится наружная иммобилизация. Показания к прямому хирургическому вмешательству со стабилизацией позвоночника возникают в случаях патологического перелома, приведшего к появлению неврологической симптоматики или сохраняющейся деформации позвоночника.
Другие опухоли позвоночника — менингиома, нейрофиброма, фибросаркома, остеогенная саркома, саркома Юинга, лимфогранулема (лимфома при болезни Ходжкина) встречаются редко, лечатся по тем же принципам, что и аналогичные опухоли другой локализации.
Описание проверено экспертом
Оцените статью:
Полужирным шрифтом выделены лекарства, входящие в справочники текущего года. Рядом с названием препарата может быть указан ежегодный уровень индекса информационного спроса (показатель, который отражает степень интереса потребителей к информации о лекарстве).
новообразование головного или спинного мозга
новообразование спинного мозга
при опухолях мозга, новообразования ЦНС, новообразования центральной нервной системы, опухолей спинного мозга, опухоли спинного мозга,


