I26 Легочная эмболия, МКБ-10
- I26.0 Легочная эмболия с упоминанием об остром легочном сердце
- I26.9 Легочная эмболия без упоминания об остром легочном сердце
Отредактировано: 15.11.2024
Тромбоэмболия легочной артерии
Определение
Тромбоэмболия легочной артерии (ТЭЛА) – это окклюзия артериального русла легких тромбом, который первоначально сформировался в венах большого круга кровообращения или правых камерах сердца и затем мигрировал с током крови в легочные сосуды. Нередко данное состояние рассматривается в рамках понятия венозных тромбоэмболических осложнений (ВТЭО), которое также включает в себя тромбоз глубоких вен (ТГВ). Объединение данных нозологий объясняется сходными факторами риска и общностью подходов к патогенетической терапии, направленной на уменьшение тромбообразования.
Факторы риска
Считается, что ВТЭО являются следствием взаимодействия между постоянными факторами, связанными с пациентом (отягощенный семейный анамнез, анатомическая предрасположенность к венозному застою, наследственные или приобретенные состояния гиперкоагуляции), и временными (модифицируемыми) факторами, обусловленными конкретной клинической ситуацией (длительная иммобилизация пациента, прием некоторых лекарственных средств, курение, ожирение).
Идентификация постоянных и временных факторов важна для оценки возможности рецидива события, вызванного тромбоэмболией, а также для выбора длительности антикоагулянтной терапии.
Сильными провоцирующими факторами являются тяжелая травма, в том числе переломы нижних конечностей, ортопедические вмешательства, повреждения спинного мозга [1, 2].
Общепризнанным фактором риска является наличие у пациента онкологического заболевания [3, 4]. Вероятность развития ВТЭО зависит от распространенности, локализации опухолевого процесса и проводимого противоопухолевого лечения. Так, наиболее неблагоприятными в отношении ВТЭО являются опухоли поджелудочной железы, желудка, легких, головного мозга, а также онкогематологические заболевания [5, 6].
У женщин репродуктивного возраста одним из наиболее значимых факторов риска является использование комбинированных оральных контрацептивов [7]. Распространенными триггерами для ВТЭО являются инфекция, переливание крови и использование препаратов, стимулирующих эритропоэз. Кроме того, есть модифицируемые факторы, которые повышают возможность развития артериальных и венозных тромбозов: курение, ожирение, гиперхолестеринемия, гипертония, сахарный диабет.
Клиническая картина
Выраженность клинических проявлений зависит от тяжести заболевания, предшествующего состояния сердечно-сосудистой системы и наличия сопутствующей патологии.
К наиболее характерным симптомам можно отнести:
- одышку (встречается в 70% случаев),
- боль в грудной клетке,
- тахикардию (ЧСС >100 ударов/мин),
- кашель,
- кровохарканье.
Боль в груди обычно возникает из-за раздражения плевры при дистальной эмболии, приводящей к инфаркту легкого, однако она может иметь ишемический генез и характер стенокардии из-за гипоперфузии правого желудочка [8]. У пациентов с массивной ТЭЛА нередко наблюдается предобморочное или синкопальное состояние, что может говорить о наличии гемодинамической нестабильности и дисфункции правого желудочка [9].
Ориентируясь на клиническую картину, можно только в той или иной степени заподозрить наличие нарушения. Для подтверждения или исключения диагноза необходимы дополнительные методы лабораторной и инструментальной диагностики.
Диагностика
Первоначально оценивают претестовую (клиническую) вероятность ТЭЛА с использованием специальных прогностических шкал с определением индекса Wells или модифицированного индекса Geneva (другое название – пересмотренная Женевская шкала). Итогом клинической оценки должно стать суждение о низкой, средней или высокой вероятности наличия заболевания.
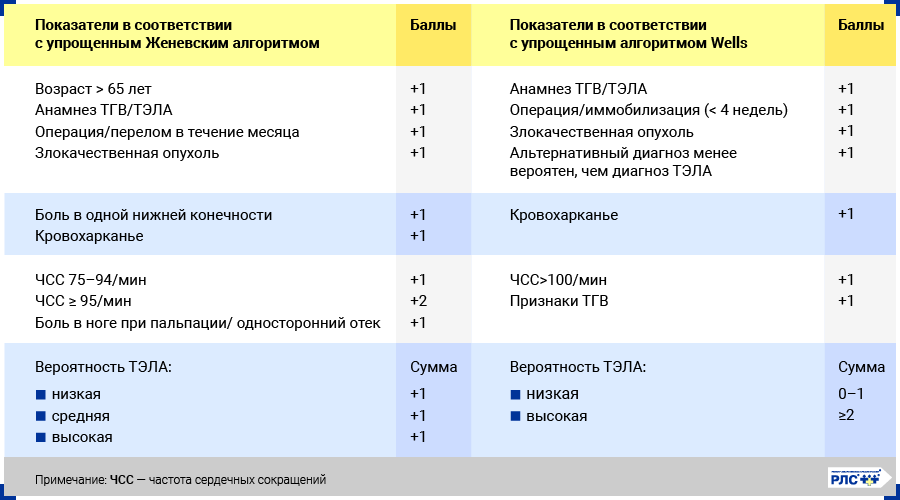
В дальнейшем в зависимости от претестовой вероятности проводят дополнительные исследования (ЭхоКГ, анализ на D-димер, КТ-пульмонография) для оценки посттестовой вероятности и подтверждения или исключения диагноза.
При диагностике следует ориентироваться на наличие у пациента признаков гемодинамической нестабильности: остановки кровообращения, обструктивного шока и персистирующей гипотензии.
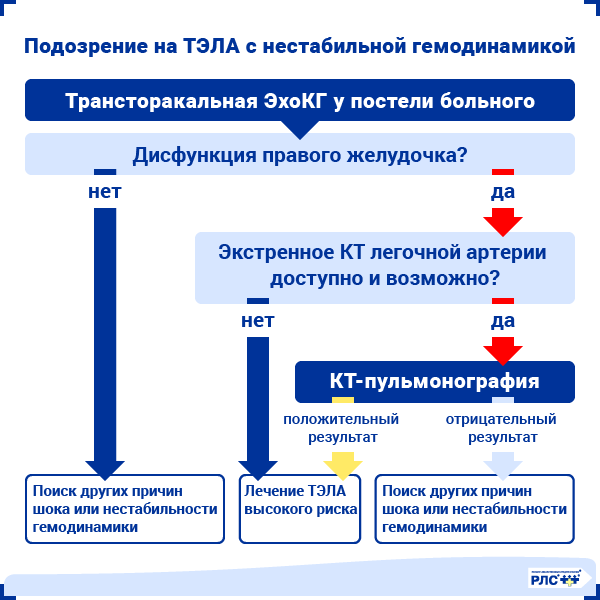
ТЭЛА с гемодинамической нестабильностью
При появлении признаков гемодинамической нестабильности клиническая вероятность ТЭЛА обычно высока и дифференциальный диагноз включает в себя тампонаду сердца, острый коронарный синдром, диссекцию аорты, острую дисфункцию клапана сердца и гиповолемию. В данном случае полезно провести ЭхоКГ у постели больного. Это поможет выявить острую дисфункцию правого желудочка, а также внутрисердечный тромбоз. После стабилизации гемодинамических показателей пациента выполняют неотложную КТ-пульмонографию, которая позволяет верифицировать диагноз.
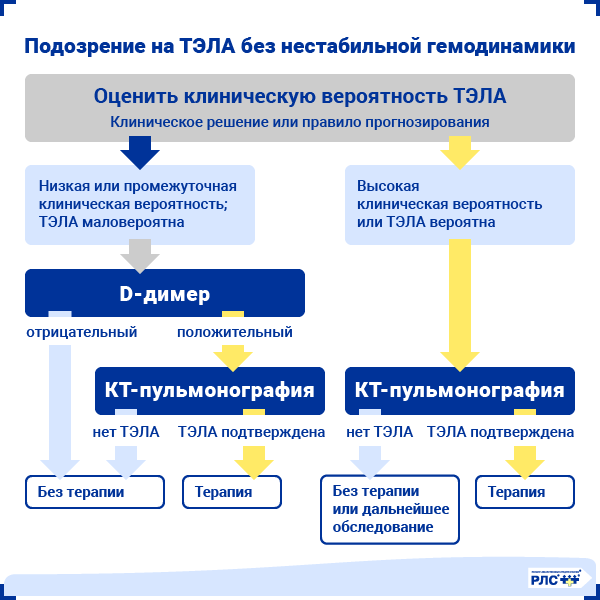
ТЭЛА со стабильной гемодинамикой
При подозрении на ТЭЛА со стабильной гемодинамикой первоначально производят клиническую оценку с использованием шкал Geneva и Wells.
При низкой или промежуточной вероятности первым шагом диагностического алгоритма является измерение уровня D-димера в крови. При положительном результате проводится КТ-пульмонография для верификации диагноза, в то время как отрицательный результат позволяет с высокой вероятностью исключить диагноз у пациента.
При высокой вероятности исследованием первой линии является КТ-пульмонография. В таком случае измерение уровня D-димера не проводят из-за низкого отрицательного прогностического значения теста у данной категории больных [10].
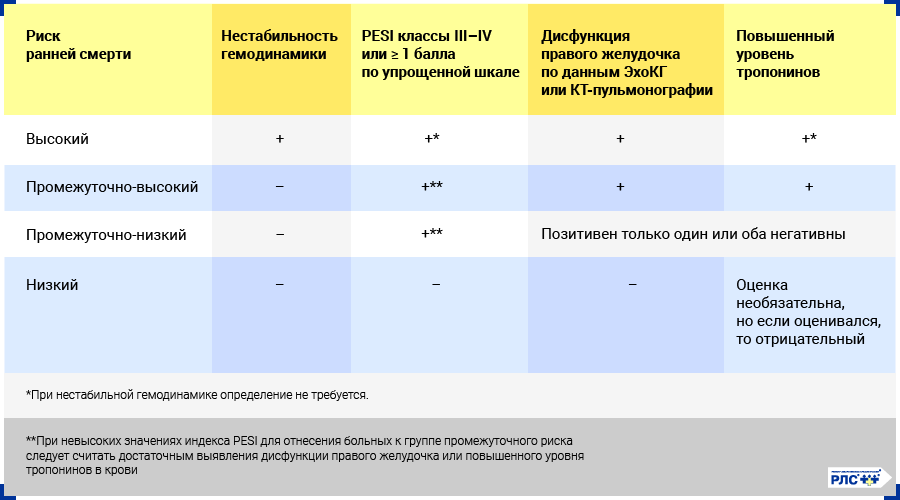
Стратификация риска неблагоприятного исхода при ТЭЛА
После подтверждения диагноза необходимо определить риск летального исхода во время госпитализации или в течение ближайшего месяца. При этом важно учесть как тяжесть проявлений заболевания, так и особенности, присущие конкретному больному. Для стратификации рекомендуется учитывать как минимум 4 фактора:
- Наличие признаков нестабильности гемодинамики.
- Сумма баллов по шкале Pulmonary Embolism Severity Index (PESI).
_1.png)

- Признаки перегрузки (расширения и/или дисфункции) правого желудочка по данным трансторакальной ЭхоКГ или КТ-пульмонографии.
- Повышенный уровень биомаркеров в крови (тропонины, BNP и NT-proBNP).
Выделяют высокий, промежуточно-высокий, промежуточно-низкий и низкий риск ранней смерти больных с ТЭЛА.
Стратификация риска у пациентов с острой формой обязательна для определения подходящей терапевтической стратегии.
Лечение
К основным направлениям лечения можно отнести стабилизацию дыхания и гемодинамики, антикоагулянтную и реперфузионную терапию.
Выбор тактики зависит от тяжести ТЭЛА и риска летального исхода пациента.
При высоком риске летального исхода проводится стабилизация дыхания и гемодинамики (респираторная поддержка, медикаментозное лечение острой правожелудочковой недостаточности, механическая поддержка кровообращения и экстракорпоральная мембранная оксигенация), стартовая антикоагулянтная и реперфузионная терапия.
Пациентам промежуточного или низкого риска рекомендуется начать с приема антикоагулянтов. В дальнейшем, если на их фоне будет отмечается усугубление показателей гемодинамики, следует провести реперфузию.
Стабилизация дыхания и гемодинамики
При наличии признаков гемодинамической нестабильности и нарастании дыхательной недостаточности проводится респираторная поддержка, при этом предпочтительно проведение неинвазивной вентиляции легких или высокопоточной кислородотерапии через носовую канюлю. Для лечения острой правожелудочковой сердечной недостаточности применяют вазопрессоры и инотропы (норадреналин, добутамин), а также проводят механическую поддержку кровообращения и экстракорпоральную мембранную оксигенацию (ЭКМО).
Реперфузионная терапия
Направлена на устранение обструкции легочных сосудов, что благоприятно действует на гемодинамику при ТЭЛА. Первичная реперфузия является терапией выбора у пациентов с ТЭЛА высокого риска летального исхода. Чрескожное катетерное лечение или хирургическая эмболэктомия могут рассматриваться в качестве альтернативных реперфузионных стратегий у пациентов с противопоказаниями к системному тромболизису, если у врача есть опыт и ресурсы для их реализации.
Наибольшая польза от системного тромболизиса отмечается в первые 48 часов от появления клинических симптомов. В настоящее время оптимальным считается проведение быстрого (за 2 часа) тромболизиса с помощью рекомбинантного тканевого активатора плазминогена.
Другим способом реперфузии является чрескожное транскатетерное вмешательство. Во время него производится механическая фрагментация и аспирация тромба.
Кроме того, можно применять фармако-механический подход, при котором механическая или ультразвуковая фрагментация тромба сочетается с тромболизисом in situ. Для восстановления кровотока в легочных артериях проводится хирургическая эмболэктомия, которая выполняется в условиях экстракорпорального кровообращения. В этом случае производят разрез главных ветвей легочной артерии, затем осуществляют удаление или аспирацию свежих тромботических масс. Данный метод реперфузии показал положительные результаты у пациентов с ТЭЛА высокого риска ранней смерти и, в отдельных случаях, у пациентов промежуточного риска [11-14].
Антикоагулянтная терапия
В качестве стартовой антикоагулянтной терапии предпочтение отдается низкомолекулярному гепарину (эноксапарин, надропарин) и фондапаринуксу. Их назначение ассоциировано с более низкой вероятностью развития больших кровотечений и гепарин-индуцированной тромбоцитопении по сравнению с нефракционированным гепарином [15-18]. Применение нефракционированного гепарина в настоящее время ограничено пациентами с очевидной нестабильностью гемодинамических показателей, у которых имеются показания к первичной реперфузионной терапии.
Все пациенты с перенесенной ТЭЛА должны получать длительную антикоагулянтную терапию на протяжении как минимум 3 месяцев. При распространенном поражении легочного русла, а также при проксимальной локализации ТГВ, достигающей уровня подвздошных вен, курс может быть продлен до 6 месяцев. При рецидивирующих эпизодах, не связанных с обратимым фактором риска, наличии антифосфолипидного синдрома или злокачественного новообразования курс антикоагулянтов продлевается на неопределенно долгий срок. Для этого применяют прямые оральные антикоагулянты (апиксабан, дабигатран, эдоксабан, ривароксабан) и антагонисты витамина K (варфарин).
Список литературы
- Rogers M. A. M. et al. Triggers of hospitalization for venous thromboembolism //Circulation. – 2012. – Т. 125. – №. 17. – С. 2092-2099.
- Anderson Jr F. A., Spencer F. A. Risk factors for venous thromboembolism //Circulation. – 2003. – Т. 107. – №. 23_suppl_1. – С. I-9-I-16.
- Ku G. H. et al. Venous thromboembolism in patients with acute leukemia: incidence, risk factors, and effect on survival //Blood, The Journal of the American Society of Hematology. – 2009. – Т. 113. – №. 17. – С. 3911-3917.
- Chew H. K. et al. Incidence of venous thromboembolism and its effect on survival among patients with common cancers //Archives of internal medicine. – 2006. – Т. 166. – №. 4. – С. 458-464.
- Timp J. F. et al. Epidemiology of cancer-associated venous thrombosis //Blood, The Journal of the American Society of Hematology. – 2013. – Т. 122. – №. 10. – С. 1712-1723.
- Blom J. W. et al. Malignancies, prothrombotic mutations, and the risk of venous thrombosis //Jama. – 2005. – Т. 293. – №. 6. – С. 715-722.
- Blanco-Molina A. et al. Venous thromboembolism in women using hormonal contraceptives //Thrombosis and haemostasis. – 2009. – Т. 101. – №. 03. – С. 478-482.
- Stein P. D., Henry J. W. Clinical characteristics of patients with acute pulmonary embolism stratified according to their presenting syndromes //Chest. – 1997. – Т. 112. – №. 4. – С. 974-979.
- Barco S. et al. Differential impact of syncope on the prognosis of patients with acute pulmonary embolism: a systematic review and meta-analysis //European heart journal. – 2018. – Т. 39. – №. 47. – С. 4186-4195.
- Righini M. et al. Clinical usefulness of D-dimer depending on clinical probability and cutoff value in outpatients with suspected pulmonary embolism //Archives of internal medicine. – 2004. – Т. 164. – №. 22. – С. 2483-2487.
- Lee T. et al. Survival and recurrence after acute pulmonary embolism treated with pulmonary embolectomy or thrombolysis in New York State, 1999 to 2013 //The Journal of thoracic and cardiovascular surgery. – 2018. – Т. 155. – №. 3. – С. 1084-1090. e12.
- Wu M. Y. et al. Pulmonary embolectomy in high-risk acute pulmonary embolism: the effectiveness of a comprehensive therapeutic algorithm including extracorporeal life support //Resuscitation. – 2013. – Т. 84. – №. 10. – С. 1365-1370.
- Keeling W. B. et al. Outcomes after surgical pulmonary embolectomy for acute pulmonary embolus: a multi-institutional study //The Annals of Thoracic Surgery. – 2016. – Т. 102. – №. 5. – С. 1498-1502.
- Pasrija C. et al. Outcomes after surgical pulmonary embolectomy for acute submassive and massive pulmonary embolism: a single-center experience //The Journal of thoracic and cardiovascular surgery. – 2018. – Т. 155. – №. 3. – С. 1095-1106. e2.
- Cossette B. et al. Evaluation of bleeding risk in patients exposed to therapeutic unfractionated or low-molecular weight heparin: A cohort study in the context of a quality improvement initiative //Annals of Pharmacotherapy. – 2010. – Т. 44. – №. 6. – С. 994-1002.
- Erkens P. M. G., Prins M. H. Fixed dose subcutaneous low molecular weight heparins versus adjusted dose unfractionated heparin for venous thromboembolism //Cochrane Database of Systematic Reviews. – 2010. – №. 9.
- Stein P. D. et al. Incidence of thrombocytopenia in hospitalized patients with venous thromboembolism //The American journal of medicine. – 2009. – Т. 122. – №. 10. – С. 919-930.
- Prandoni P. et al. The incidence of heparin-induced thrombocytopenia in medical patients treated with low-molecular-weight heparin: a prospective cohort study //Blood. – 2005. – Т. 106. – №. 9. – С. 3049-3054.
Описание проверено экспертом
Статьи по теме Кардиология
- Инфекционный эндокардит
- Хроническая сердечная недостаточность
- Миокардит
- Синдром слабости синусового узла
- Атриовентрикулярная блокада
- Внутрижелудочковая блокада
- Митральный стеноз
- Гипертрофическая кардиомиопатия
- Внезапная остановка сердца
- Острый инфаркт миокарда
- Желудочковая тахикардия
- Акушерская тромбоэмболия
- Ожирение
Болезни в статье:
- I80.2 Флебит и тромбофлебит других глубоких сосудов нижних конечностей
- E66 Ожирение
- T12 Перелом нижней конечности на неуточненном уровне
- T91.3 Последствие травмы спинного мозга
- C00-C97 Злокачественные новообразования
- C25 Злокачественное новообразование поджелудочной железы
- C16 Злокачественное новообразование желудка
- C34 Злокачественное новообразование бронхов и легкого
- C71 Злокачественное новообразование головного мозга
- C81-C96 Злокачественные новообразования лимфоидной, кроветворной и родственных им тканей
- E78 Нарушения обмена липопротеинов и другие липидемии
- I10 Эссенциальная (первичная) гипертензия
- E10-E14 Сахарный диабет
- I31.9 Болезни перикарда неуточненные
- I71.0 Расслоение аорты (любой части)
- E86 Уменьшение объема жидкости [гиповолемия]
- D68.8 Другие уточненные нарушения свертываемости
Фармгруппы в статье:
Оцените статью:
- Тромбоз легочной артерии
- Тромбоэмболия
- Тромбоэмболия легочной артерии
- Тромбоэмболия легочной артерии и ее ветвей
- Тромбоэмболии легочной артерии
- Тромбоэмболия легочных сосудов
- Эмболия легочной артерии
- Острая массивная тромбоэмболия легочной артерии
- Повторная эмболия легочной артерии
- Рецидивирующие тромбоэмболии легочной артерии
- Тромбоэмболии
- Тромбоэмболия ветвей легочной артерии
- Тромбоэмболия легких
- Эмболия легкого
- Тромбоэмболия легочной артерии (ТЭЛА)
- ТЭЛА
- Рецидивирующие ТЭЛА
- Острая массивная ТЭЛА
Полужирным шрифтом выделены лекарства, входящие в справочники текущего года. Рядом с названием препарата может быть указан ежегодный уровень индекса информационного спроса (показатель, который отражает степень интереса потребителей к информации о лекарстве).
тромбоэмболия
легочная эмболия
артериальная тромбоэмболия
легочно-сердечная недостаточность
эмболия
тромбоэмболия, наличие тромбоэмболических осложнений или предрасположенность к таким осложнениям, окклюзионные заболевания сосудов (тромбоэмболия), тромбоэмболические заболевания, в т.ч. в анамнезе, Тромбоэмболические нарушения, в том числе в анамнезе, тромбоэмболические заболевания в настоящее время или в анамнезе, Наличие тромбоэмболических осложнений, тромбоэмболические осложнения, тромбоэмболические нарушения, тромбоэмболическая болезнь, острые тромбоэмболии, тромбоэмболии, У женщин с наличием тромбоэмболического заболевания в настоящее время, Острая тромбоэмболия, Тромбоэмболических заболеваниях, тромбоэмболические осложнения в активной фазе, тромбоэмболия в настоящее время, наличие первыхсимптомов тромбоэмболии, наличие тромбоэмболии, тромбоэмболии в настоящее время, Острые случаи тромбоэмболии, тромбоэмболическими осложнениями в настоящее время, эмболия легочной артерии, тромбоэмболия легочной артерии в настоящее время или в анамнезе, тромбоэмболия легочной артерии, тромбоэмболия легочной артерии (тэла), легочная эмболия, тромбоэмболия легочной артерии (ТЭЛА) в настоящее время, тромбоэмболией легочной артерии, тромбоэмболии легочной артерии, легочной эмболией, тромбоэмболию легочной артерии, окклюзивные заболевания сосудов: артериальная тромбоэмболия, окклюзионные заболевания сосудов (артериальная тромбоэмболия), Заболевания периферических артерий: артериальные тромбоэмболии, проявления артериальныхтромбоэмболических осложнений на фоне терапии гепарином, Артериальная тромбоэмболия (АТЭ), Артериальная тромбоэмболия, артериальнаяи тромбоэмболия (АТЭ), Заболевания, сопровождающиеся артериальной тромбоэмболией, Наличие артериальной тромбоэмболии, острая артериальная тромбоэмболия, легочно-сердечной недостаточности III степени, легочно-сердечная недостаточность II ст, легочно-сердечная недостаточность III ст, Легочно-сердечная недостаточность II степени, Легочно-сердечная недостаточность III степени, легочно-сердечная недостаточность, легочно-сердечная недостаточность II-III степени, Тяжелая легочно-сердечная недостаточность, Лица с осложненным сердечно-легочным статусом, с признаками легочно-сердечной недостаточности, сердечно-легочная недостаточность, эмболия, Эмболия сосудов, эмболией,


