I50.0 Застойная сердечная недостаточность, МКБ-10
Отредактировано: 05.07.2024
Хроническая сердечная недостаточность
Определение
Хроническая сердечная недостаточность (ХСН) — это клинический синдром, который развивается из-за нарушения способности сердца к наполнению и/или опорожнению в условиях дисбаланса вазоконстрикторных и вазодилатирующих нейрогормональных систем. В результате сердце не может обеспечивать системный кровоток, адекватный метаболическим потребностям организма. Это сопровождается гемодинамическими сдвигами, структурным ремоделированием сердца, а также застойными явлениями в большом и/или малом кругу кровообращения.
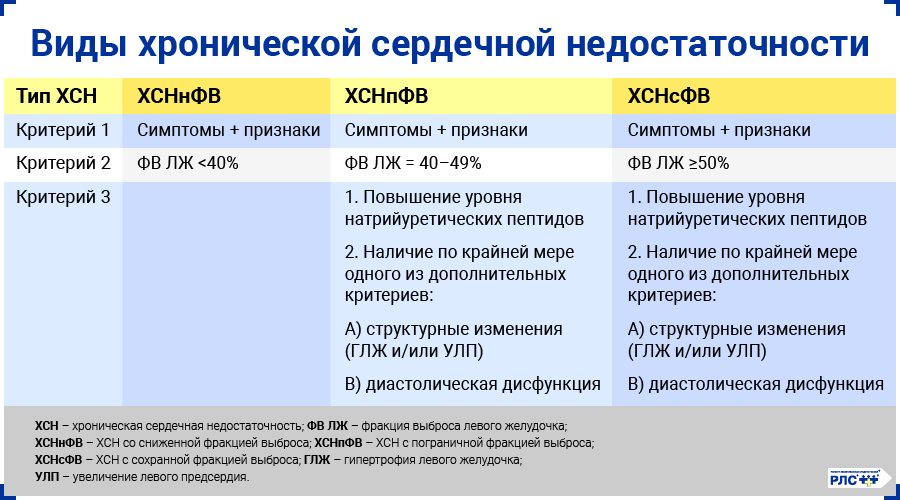
Принято выделять хроническую сердечную недостаточность со сниженной (ХСНнФВ), пограничной (ХСНпФВ) и сохранной фракцией выброса (ХСНсФВ).
Около половины пациентов с хронической сердечной недостаточностью имеет сохраненную фракцию выброса, а ее распространенность по сравнению с формой, при которой фракция выброса снижена, увеличивается с частотой 1% в год [1].
Этиология
Есть много причин развития хронической сердечной недостаточности. К основным относят артериальную гипертензию, ишемическую болезнь сердца и сахарный диабет, а также — их сочетание у одного пациента [2, 3].
Другими возможными причинами являются клапанные пороки сердца (аортальный стеноз/недостаточность, митральный стеноз/недостаточность), нарушения ритма сердца (наджелудочковые и желудочковые тахиаритмии, брадиаритмии), воспалительные процессы в миокарде (миокардит) [4].
Более редкие этиологические факторы — гипертрофическая и рестриктивная кардиомиопатии, констриктивный перикардит, гидроперикард, тиреотоксикоз, инфильтративные заболевания сердца (амилоидоз, гемохроматоз), а также метастатическое поражение миокарда. Эти состояния приводят к формированию диастолической дисфункции сердца и способствуют развитию ХСН с сохранной фракцией выброса.
Патогенез
Патофизиологическую основу сердечной недостаточности со сниженной фракцией выброса составляет систолическая дисфункция сердца. Она формируется в ответ на воздействие факторов, вызывающих прямое (например, ишемическое) повреждение кардиомиоцитов, а также при перегрузке камер сердца объемом или давлением. Обычно это наблюдается при декомпенсации клапанных пороков сердца.
В основе сердечной недостаточности с сохранной фракцией выброса лежит диастолическая дисфункция — результат неспособности левого желудочка к адекватному наполнению в диастолу без повышения среднего легочного венозного давления.
Одним из ранних проявлений диастолической дисфункции сердца является нарушение процесса расслабления желудочков [5]. Релаксация кардиомиоцитов требует энергии АТФ, которая расходуется на перенос ионов кальция из цитозоля в саркоплазматический ретикулум. Если происходит нарушение кальциевого обмена (например, в условиях гипоперфузии и ишемии миокарда), на тканевом уровне запускаются процессы ремоделирования внеклеточного матрикса: увеличивается синтез коллагена 1-го типа, а количество эластина уменьшается. Это приводит к тому, что миокард становится более ригидным и желудочки наполняются в процессе диастолы не полностью при исходно нормальной систолической функции сердца. Кроме того, развитию диастолической дисфункции способствуют гипертрофия, фиброз и инфильтрация миокарда. В результате увеличивается его жесткость, что приводит к резкому нарастанию давления наполнения левого желудочка.
Клиническая картина
Клинические проявления заболевания часто бывают неспецифическими.
Типичные симптомы ХСН:
- одышка,
- ортопное,
- пароксизмальная ночная одышка,
- снижение толерантности к физическим нагрузкам,
- повышенная утомляемость,
- увеличение в объеме лодыжек.
Менее типичные симптомы ХСН:
- ночной кашель,
- прибавка в весе более 2 кг в неделю,
- потеря веса,
- депрессия,
- сердцебиение.
Типичные клинические признаки ХСН:
- повышенное давление в яремной вене,
- гепатоюгулярный рефлюкс,
- «ритм галопа» (III тон сердца),
- смещение верхушечного толчка влево.
Менее типичные клинические признаки ХСН:
- периферические отеки,
- влажные хрипы в легких,
- шумы в сердце,
- тахикардия,
- нерегулярный пульс,
- тахипноэ (частота дыхательных движений — более 16 в минуту),
- гепатомегалия,
- асцит,
- кахексия.
Самыми частыми причинами обращения за медицинской помощью при сердечной недостаточности являются жалобы на одышку и периферические отеки [6, 7].
Одышка — самый распространенный симптом сердечной недостаточности, обладающий высокой чувствительностью (89%) и низкой специфичностью (51%) [7]. Постепенное нарастание систолической или диастолической дисфункции сердца приводит к венозному застою крови в сосудистом русле легких. На начальных стадиях это проявляется нарастанием одышки при физической нагрузке, а по мере прогрессирования сердечной недостаточности — возникновением ее в покое.
Периферические отеки при сердечной недостаточности локализуются в низко расположенных частях тела. В начале заболевания наблюдается отек нижних конечностей, в дальнейшем больные могут отмечать отек наружных половых органов, живота, поясницы. Важная характеристика сердечных отеков — их симметричное распределение.
При развитии правожелудочковой ХСН возникают признаки венозного застоя крови по большому кругу кровообращения:
- повышение центрального венозного давления в яремных венах (проявляется в виде их набухания и пульсации),
- гепатомегалия (застойное увеличение печени),
- гепатоюгулярный рефлюкс (выраженное набухание яремных вен во время пальпации печени).
Диагностика
Лабораторные методы
Основной лабораторный метод диагностики — это определение уровня мозгового натрийуретического пептида (BNP) и N-терминального фрагмента натрийуретического пропептида (NT-proBNP). Данные показатели являются биологическими маркерами сердечной недостаточности, которые позволяют при наличии соответствующей клинической картины и данных инструментальных методов исследования поставить диагноз ХСН. Кроме того, оценка динамики уровня натрийуретических пептидов может быть полезна для контроля эффективности терапии. Несмотря на отсутствие стопроцентной чувствительности и специфичности данных маркеров в диагностике, нормальная концентрация натрийуретических пептидов у нелеченых пациентов позволяет с большой вероятностью исключить диагноз.
Инструментальные методы
При подозрении на впервые возникшую сердечную недостаточность всем пациентам рекомендовано проведение эхокардиографии (ЭхоКГ) в качестве начального визуализирующего метода исследования [8]. Это позволяет оценить наличие структурных и функциональных изменений в сердце, а также подтвердить диагноз ХСН. Кроме того, процедура выполняется с целью контроля эффективности проводимой медикаментозной терапии и выявления лиц с клапанными нарушениями, имеющих показания для оперативного вмешательства.
Другие методы визуализации (МРТ, МСКТ, ангиография и др.) применяются при наличии определенных показаний:
- Неудовлетворительное качество визуализации при ЭхоКГ.
- Клиническое подозрение на редкое заболевание сердца или внесердечную этиологию симптомов и клинических признаков, имеющихся у пациента.
- Дообследование пациента для определения причины сердечной недостаточности (например, ангиография при подозрении на ишемическую болезнь сердца).
С помощью ЭхоКГ оценивают фракцию выброса левого желудочка. Для ее расчета рекомендуется использовать метод дисков (модифицированный метод Симпсона) с определением объемов левого желудочка в четырех- и двухкамерной позициях.
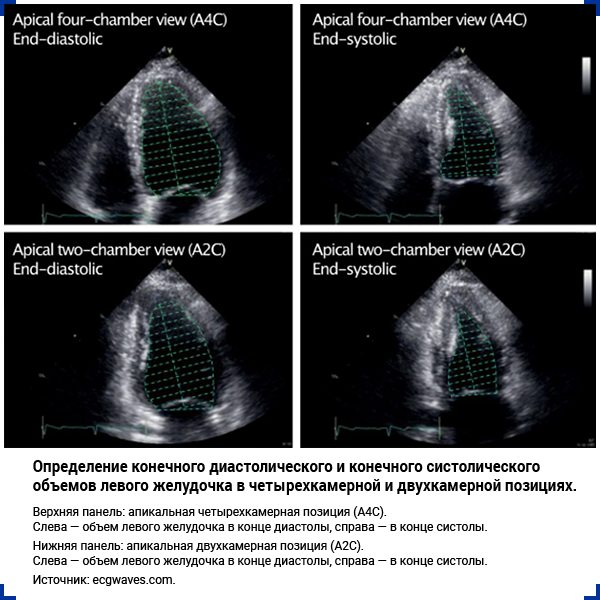
В основе метода лежит принцип, согласно которому объем левого желудочка рассчитывается путем сложения объемов ряда дисков эллиптической формы.
Высота каждого диска (h) рассчитывается как часть (обычно 1/20) длинной оси левого желудочка по результатам наибольшего измерения в четырех- и двухкамерной позициях. Площадь каждого диска определяется исходя из двух диаметров (a и b), полученных в четырех- и двухкамерной позициях.
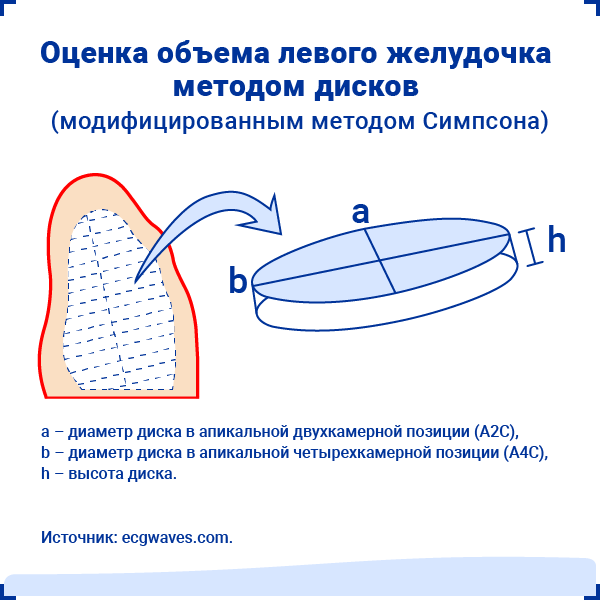
Далее фракция выброса левого желудочка вычисляется по формуле:
(КДО ЛЖ – КСО ЛЖ) / КДО ЛЖ, где:
- КДО ЛЖ — конечный диастолический объем левого желудочка,
- КСО ЛЖ — конечный систолический объем левого желудочка.
Методы вычисления фракции выброса по Тейнхользу или Хинонесу, а также вычисления фракции укорочения основаны на измерении линейных размеров и могут давать неточные результаты, особенно у пациентов с нарушением локальной сократимости левого желудочка. Эти методы не рекомендуются для использования в клинической практике [9].
При сохранной (≥50%) фракции выброса ЭхоКГ позволяет оценить наличие у пациента признаков диастолической дисфункции. Для этого измеряют следующие основные показатели:
- скорость движения фиброзного кольца митрального клапана на медиальной (перегородочной) части;
- скорость движения фиброзного кольца митрального клапана на латеральной части;
- объем левого предсердия;
- скорость кровотока через митральный клапан в раннюю фазу наполнения левого желудочка — пик Е;
- скорость кровотока через митральный клапан в позднюю (предсердную) фазу наполнения левого желудочка — пик A.
К признакам диастолической дисфункции сердца относится [10]:
- снижение скорости движения фиброзного кольца <8 см/с на медиальной (перегородочной) части;
- снижение скорости движения фиброзного кольца <10 см/с на латеральной части;
- увеличение объема левого предсердия >34 мл/м2.
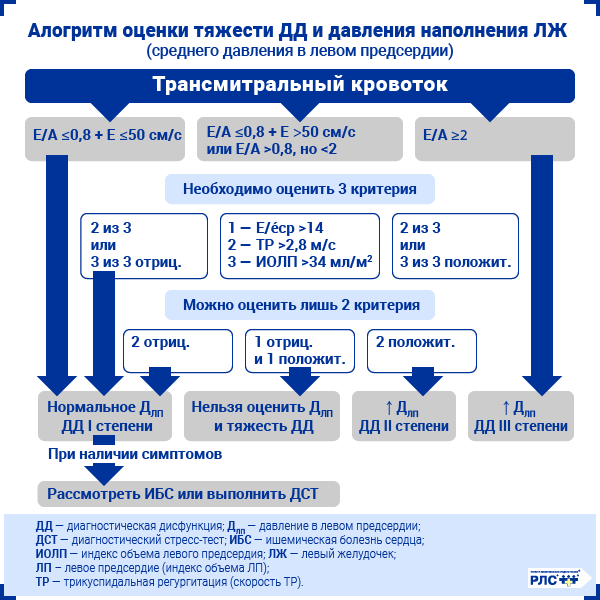
Далее проводят оценку соотношения пиков скоростей E и A (E/A):
- При Е/А ≤0,8 давление наполнения левого желудочка нормальное и пациент имеет диастолическую дисфункцию 1-й степени (нарушенное расслабление левого желудочка).
- При E/A ≥2 давление наполнения левого желудочка значительно повышено: в таком случае диагностируется диастолическая дисфункция 3-й степени (рестриктивный тип).
- В остальных случаях ориентируются на три других критерия повышения давления наполнения левого желудочка:
- соотношение скорости раннего диастолического наполнения левого желудочка и усредненной скорости подъема основания левого желудочка в раннюю диастолу (Е/e′);
- индексированный объем левого предсердия;
- максимальная скорость трикуспидальной регургитации.
Лечение
К основным задачам при лечении можно отнести:
- устранение симптомов (одышка, отеки и др.),
- улучшение качества жизни,
- снижение количества госпитализаций,
- улучшение прогноза (снижение смертности).
Медикаментозное лечение
Для лечения пациентов с симптоматической ХСН и сниженной фракцией выброса левого желудочка рекомендуется стандартная комбинированная терапия с использованием следующих групп препаратов:
- ингибиторы ангиотензинпревращающего фермента / антагонисты рецепторов ангиотензина II (АРА) / ингибиторы ангиотензиновых рецепторов и неприлизина (АРНИ);
- β-адреноблокаторы;
- антагонисты альдостерона.
Ингибиторы ангиотензинпревращающего фермента (иАПФ)
Ингибиторы АПФ показаны всем пациентам с симптоматической ХСН со сниженной фракцией выброса при отсутствии непереносимости. Под непереносимостью следует понимать развитие аллергической реакции, ангионевротического отека и сухого кашля при приеме этой группы препаратов.
Ингибиторы АПФ, рекомендованные для лечения ХСН [1]:
При непереносимости иАПФ назначают антагонисты рецепторов ангиотензина II (АРА), которые обладают схожим механизмом действия.
Антагонисты рецепторов ангиотензина II (АРА), рекомендованные для лечения ХСН [1]:
Ингибиторы ангиотензиновых рецепторов и неприлизина (АРНИ), в частности, валсартан + сакубитрил, рекомендуется применять вместо иАПФ или антагонистов рецепторов ангиотензина II у пациентов с сохраняющимися симптомами сердечной недостаточности, несмотря на проводимую стандартную медикаментозную терапию ХСН [11, 12].
Бета-адреноблокаторы (β-АБ)
Бета-адреноблокаторы применяются в сочетании с ингибиторами АПФ. Кроме того, назначение β-адреноблокаторов рекомендовано пациентам после перенесенного инфаркта миокарда.
β-адреноблокаторы (β-АБ), рекомендованные для лечения ХСН [1]:
Антагонисты альдостерона
Антагонисты альдостерона, наряду с ингибиторами АПФ и β-адреноблокаторами, назначаются всем пациентам с симптоматической ХСН и сниженной фракцией выброса. Следует помнить, что при приеме этих препаратов нередко в качестве побочного эффекта встречается выраженная гиперкалиемия (≥6,0 ммоль/л). Это требует пересмотра тактики проводимой медикаментозной терапии [13].
Антагонисты альдостерона, рекомендованные для лечения ХСН [1]:
В отличие от других лекарственных препаратов, влияние диуретиков на прогноз пациентов с ХСН в длительных исследованиях не изучалось. Тем не менее было показано, что применение мочегонных препаратов устраняет симптомы, связанные с задержкой жидкости (периферические отеки, одышка). Поэтому при их наличии диуретики назначаются независимо от фракции выброса левого желудочка.
Диуретики, рекомендованные для лечения ХСН [1]:
Ингибиторы натрий-глюкозного котранспортера 2-го типа (иНГЛТ-2)
В терапии ХСН применяется ингибитор натрий-глюкозного котранспортера 2-го типа дапаглифлозин. Первоначально он назначался при инсулиннезависимом сахарном диабете. Однако исследование DAPA-HF показало, что прием дапаглифлозина позволяет достичь статистически достоверного и клинически значимого снижения частоты госпитализаций по поводу сердечной недостаточности по сравнению с плацебо у взрослых пациентов с ХСН со сниженной фракцией выброса независимо от наличия сахарного диабета [14].
Ингибиторы If-каналов блокируют ионные каналы синусового узла, что приводит к замедлению спонтанной диастолической деполяризации и снижению частоты синусового ритма. Применение ивабрадина рекомендуется пациентам с ХСН со сниженной фракцией выброса при синусовом ритме с ЧСС ≥70 ударов в минуту, обязательно находящихся на комбинированной терапии с использованием иАПФ/АРА/АРНИ, β-адреноблокаторов и антагонистов альдостерона.
Применение сердечных гликозидов у пациентов с ХСН ограничено. Из препаратов этой группы рекомендован дигоксин, который назначается при неэффективности стандартной комбинированной терапии.
Нитраты и нитратоподобные средства
К препаратам данной группы относится изосорбида динитрат. Его применение можно рассмотреть у представителей негроидной расы при ХСН с фракцией выброса левого желудочка ≤35% или ≤45% при наличии расширенного левого желудочка [15]. Назначение данного препарата также возможно при непереносимости стандартной комбинированной терапии ХСН.
Немедикаментозное лечение
Сердечная ресинхронизирующая терапия
Включает стимуляцию правого и левого желудочков, синхронизированную с предсердным ритмом, что приводит к нормализации последовательности возбуждения различных отделов сердца. Результатом является улучшение систолической функции сердца, нередко сопровождающееся повышением фракции выброса левого желудочка, а также снижение выраженности симптомов ХСН [15, 16].
Сердечная ресинхронизирующая терапия обычно рекомендуется пациентам с симптомной ХСН с фракцией выброса левого желудочка ≤35% при наличии синусового ритма или фибрилляции предсердий, длительности комплекса QRS ≥130 мс, нередко — при морфологии комплексов QRS, которая соответствует блокаде левой ножки пучка Гиса.
Имплантация кардиовертера-дефибриллятора
Необходима для снижения риска внезапной сердечной смерти от тахиаритмий. Имплантация рекомендуется пациентам с систолической ХСН ишемического или неишемического генеза и фракцией выброса левого желудочка <35% при ожидаемой продолжительности жизни более 1 года [17, 18, 19].
Список литературы
- Терещенко С. Н. и др. Хроническая сердечная недостаточность. Клинические рекомендации 2020 //Российский кардиологический журнал. – 2020. – №. 11. – С. 311-374.
- McDonagh T. A. et al. 2021 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure: Developed by the Task Force for the diagnosis and treatment of acute and chronic heart failure of the European Society of Cardiology (ESC) With the special contribution of the Heart Failure Association (HFA) of the ESC //European heart journal. – 2021. – Т. 42. – №. 36. – С. 3599-3726.
- Jia G., Hill M. A., Sowers J. R. Diabetic cardiomyopathy: an update of mechanisms contributing to this clinical entity //Circulation research. – 2018. – Т. 122. – №. 4. – С. 624-638.
- Malik A. et al. Congestive heart failure. – 2017.
- Pfeffer M. A., Shah A. M., Borlaug B. A. Heart failure with preserved ejection fraction in perspective //Circulation research. – 2019. – Т. 124. – №. 11. – С. 1598-1617
- Davie A. P. et al. Assessing diagnosis in heart failure: which features are any use? //QJM: monthly journal of the Association of Physicians. – 1997. – Т. 90. – №. 5. – С. 335-339.
- Mant J. et al. Systematic review and individual patient data meta-analysis of diagnosis of heart failure, with modelling of implications of different diagnostic strategies in primary care //Health Technology Assessment. – 2009. – Т. 13. – №. 32.
- Ponikowski P. et al. 2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure //Kardiologia Polska (Polish Heart Journal). – 2016. – Т. 74. – №. 10. – С. 1037-1147.
- Quiñones M. A. et al. A new, simplified and accurate method for determining ejection fraction with two-dimensional echocardiography //Circulation. – 1981. – Т. 64. – №. 4. – С. 744-753.; Teichholz L. E. et al. Problems in echocardiographic volume determinations: echocardiographic-angiographic correlations in the presence or absence of asynergy //The American journal of cardiology. – 1976. – Т. 37. – №. 1. – С. 7-11.
- Nagueh S. F. et al. Recommendations for the evaluation of left ventricular diastolic function by echocardiography: an update from the American Society of Echocardiography and the European Association of Cardiovascular Imaging //European Journal of Echocardiography. – 2016. – Т. 17. – №. 12. – С. 1321-1360.
- Velazquez E. J. et al. Angiotensin–neprilysin inhibition in acute decompensated heart failure //New England Journal of Medicine. – 2019. – Т. 380. – №. 6. – С. 539-548.
- McMurray J. J. V. et al. Angiotensin–neprilysin inhibition versus enalapril in heart failure //New England Journal of Medicine. – 2014. – Т. 371. – №. 11. – С. 993-1004.
- Juurlink D. N. et al. Rates of hyperkalemia after publication of the Randomized Aldactone Evaluation Study //New England Journal of Medicine. – 2004. – Т. 351. – №. 6. – С. 543-551.
- Maddox T. M. et al. 2021 update to the 2017 ACC expert consensus decision pathway for optimization of heart failure treatment: answers to 10 pivotal issues about heart failure with reduced ejection fraction: a report of the American College of Cardiology Solution Set Oversight Committee //Journal of the American College of Cardiology. – 2021. – Т. 77. – №. 6. – С. 772-810.
- Yancy C. W. et al. 2013 ACCF/AHA guideline for the management of heart failure: executive summary: a report of the American College of Cardiology Foundation/American Heart Association Task Force on practice guidelines //Circulation. – 2013. – Т. 128. – №. 16. – С. 1810-1852.
- Authors/Task Force Members et al. 2013 ESC Guidelines on cardiac pacing and cardiac resynchronization therapy: the Task Force on cardiac pacing and resynchronization therapy of the European Society of Cardiology (ESC). Developed in collaboration with the European Heart Rhythm Association (EHRA) //European heart journal. – 2013. – Т. 34. – №. 29. – С. 2281-2329.
- Moss A. J. et al. Prophylactic implantation of a defibrillator in patients with myocardial infarction and reduced ejection fraction //New England Journal of Medicine. – 2002. – Т. 346. – №. 12. – С. 877-883.
- Desai A. S. et al. Implantable defibrillators for the prevention of mortality in patients with nonischemic cardiomyopathy: a meta-analysis of randomized controlled trials //Jama. – 2004. – Т. 292. – №. 23. – С. 2874-2879.
- Sanders G. D., Hlatky M. A., Owens D. K. Cost-effectiveness of implantable cardioverter–defibrillators //New England Journal of Medicine. – 2005. – Т. 353. – №. 14. – С. 1471-1480.
Описание проверено экспертом
Статьи по теме Кардиология
- Инфекционный эндокардит
- Миокардит
- Синдром слабости синусового узла
- Атриовентрикулярная блокада
- Внутрижелудочковая блокада
- Митральный стеноз
- Гипертрофическая кардиомиопатия
- Внезапная остановка сердца
- Острый инфаркт миокарда
- Желудочковая тахикардия
- Тромбоэмболия легочной артерии
- Акушерская тромбоэмболия
- Ожирение
Болезни в статье:
- I10-I15 Болезни, характеризующиеся повышенным кровяным давлением
- I25 Хроническая ишемическая болезнь сердца
- E10-E14 Сахарный диабет
- I35.0 Аортальный (клапанный) стеноз
- I35.1 Аортальная (клапанная) недостаточность
- I34.2 Неревматический стеноз митрального клапана
- I34.0 Митральная (клапанная) недостаточность
- I49.9 Нарушение сердечного ритма неуточненное
- I40 Острый миокардит
- I42.1 Обструктивная гипертрофическая кардиомиопатия
- I42.5 Другая рестриктивная кардиомиопатия
- I31.1 Хронический констриктивный перикардит
- I31.3 Перикардиальный выпот (невоспалительный)
- E05 Тиреотоксикоз [гипертиреоз]
- E85 Амилоидоз
- E83.1 Нарушения обмена железа
- C79.8 Вторичное злокачественное новообразование других уточненных локализаций
Фармгруппы в статье:
- Ингибиторы АПФ
- Антагонисты рецепторов ангиотензина II (AT1-подтип)
- Бета-адреноблокаторы
- Диуретики
- Другие сердечно-сосудистые средства
- Нитраты и нитратоподобные средства
Оцените статью:
- Анасарка сердечная
- Сердечная недостаточность хроническая
- Отек сердечный
- Застойная недостаточность кровообращения
- Хроническая декомпенсированная сердечная недостаточность
- Отек при недостаточности кровообращения
- Отек сердечного происхождения
- Декомпенсированная хроническая сердечная недостаточность
- Застойная сердечная недостаточность с высокой постнагрузкой
- Застойная хроническая сердечная недостаточность
- Кардиомиопатия с тяжелой формой хронической сердечной недостаточности
- Компенсированная хроническая сердечная недостаточность
- Отечный синдром при заболеваниях сердца
- Отечный синдром при застойной сердечной недостаточности
- Отечный синдром при сердечной недостаточности
- Отечный синдром при сердечной недостаточности или циррозе печени
- Сердечная недостаточность застойного типа
- Сердечная недостаточность с низким сердечным выбросом
- Сердечный отек
- Хроническая застойная сердечная недостаточность
- Хроническая сердечная недостаточность
- Сердечная недостаточность застойная
- Изменение функции печени при сердечной недостаточности
- Правожелудочковая недостаточность
- ХСН
- ХСН декомпенсированная
- ХСН застойная
- Кардиомиопатия с тяжелой формой ХСН
- ХСН компенсированная
- СН с низким СВ
Диета при сердечно-сосудистых заболеваниях
Для лечения и профилактики сердечно-сосудистых заболеваниях в России часто назначается стол №10.
Опубликовано на сайте: 31.07.23 | Обновлено на сайте: 31.07.23
Полужирным шрифтом выделены лекарства, входящие в справочники текущего года. Рядом с названием препарата может быть указан ежегодный уровень индекса информационного спроса (показатель, который отражает степень интереса потребителей к информации о лекарстве).
хроническая сердечная недостаточность
Хроническая сердечная недостаточность, ХСН (II-IV ФК по классификации NYHA), хроническая сердечная недостаточность в стадии декомпенсации, требующая проведения инотропной терапии, хроническая сердечная недостаточность неишемической этиологии III-IV функционального класса по классификации NYHA, ХСН с инфарктом миокарда в течение последних 3-х месяцев, пациенты с застойной сердечной недостаточностью (класс III по классификации нью-йоркской ассоциации по изучению заболеваний сердца), хроническая сердечная недостаточность (ХСН), пациенты с застойной сердечной недостаточностью (класс IV по классификации нью-йоркской ассоциации по изучению заболеваний сердца), декомпенсированная сердечная недостаточность (требующая госпитализации), хроническая сердечная недостаточность (ХСН) III функционального класса по классификации NYHA, хронической сердечной недостаточности III-IV функционального класса (по классификации NYHA) (при лечении таких пациентов препаратами, оказывающими воздействие на систему ренин-ангиотензин-альдостерон наблюдались: артериальная гипотензия, олигурия и/или прогрессирующая азотемия и редко острая почечная недостаточность и/или смерть, риск развития которых нельзя исключить и при приеме ирбесартана) (см. раздел «особые указания»), хроническая сердечная недостаточность III стадии (за исключением вызванной наджелудочковой тахикардией), хроническая сердечная недостаточность (III и IV функциональный класс по классификации NYHA), компенсированной хронической сердечной недостаточности, тяжелая хроническая сердечная хроническая сердечная недостаточность, хроническая сердечная недостаточность в стадии декомпенсации, хроническая сердечная недостаточность II стадии (за исключением вызванной наджелудочковой тахикардией), хроническая сердечная недостаточность (СН), пациенты с хронической сердечной недостаточностью III-IV функционального класса (по классификации NYHA), декомпенсированная сердечная недостаточность, хроническая сердечная недостаточность (ХСН) IV функционального класса по классификации NYHA, неконтролируемая хроническая сердечная недостаточность IIБ-III степени, при хронической сердечной недостаточности, хроническая сердечная недостаточность I-II ФК, хроническая сердечная недостаточность (в стадии декомпенсации), хроническая сердечная недостаточность (III-IV функционального класса (ФК) по NYHA), неконтролируемая хроническая сердечная недостаточность, тяжелая хроническая сердечная недостаточность, хроническая сердечная недостаточность (за исключением вызванной наджелудочковой тахикардией, подлежащей лечению верапамилом), декомпенсированная хроническая сердечная недостаточность (ХСН), декомпенсированная хроническая сердечная недостаточность, ХСН I ФК по классификации NYHA, Тяжелая хроническая сердечная недостаточность (III-IV функциональный класс по классификации NYHA) (эффективность и безопасность не изучены), Тяжелая хроническая сердечная недостаточность (IV функциональный класс по классификации NYHA) (эффективность и безопасность не изучены), при тяжелой хронической сердечной недостаточности у пациентов, Декомпенсированная хроническая сердечная недостаточность (III-IV функциональный класс по классификации NYHA) (эффективность и безопасность не изучены), тяжелая хроническая застойная сердечная недостаточность, хроническая сердечная недостаточность стадии II Б, ХСН II ФК по классификации NYHA, хроническая сердечная недостаточность стадии III, заболевание коронарных артерий (хроническая сердечная недостаточность), Тяжелая хроническая сердечная недостаточность (III функциональный класс по классификации NYHA) (эффективность и безопасность не изучены), Хроническая сердечная недостаточность III-IV функционального класса по классификации NYHA, Хроническая сердечная недостаточность I-II функционального класса по классификации NYHA, застойная сердечная недостаточность, Декомпенсированная сердечно-сосудистая недостаточность, хроническая сердечная недостаточность III функционального класса по классификации NYHA, хроническая сердечная недостаточность II класса и выше по классификации NYHA в течение последних 6 месяцев, хроническая сердечная недостаточность II-IV классов по классификации NYHA, хроническая сердечная недостаточность I функционального класса по классификации NYHA, хроническая сердечная недостаточность II функционального класса по классификации NYHA, тяжелая хроническая сердечная недостаточность (IV функциональный класс по классификации NYHA), хроническая сердечная недостаточность тяжелой степени, пациенты с хронической сердечной недостаточностью II класса и выше по классификации NYHA в течение последних 6 месяцев, тяжелая хроническая сердечная недостаточность (III функциональный класс по классификации NYHA), хроническая сердечная недостаточность III функционального класса по NYHA, хроническая сердечная недостаточность IV функционального класса по классификации NYHA, хроническая сердечная недостаточность IV функционального класса по NYHA, хроническая сердечная недостаточность (компенсированная), хронической сердечной недостаточности, хроническая сердечная недостаточность, функциональный класс II-IV по классификации Нью-Йоркской кардиологической ассоциации (NYHA), хроническая сердечная недостаточность (функциональный класс II-IV по классификации NYHA), хроническая сердечная недостаточность (функциональный класс III-IV по классификации NYHA), застойной сердечной недостаточности, декомпенсированную хроническую сердечную недостаточность, Хроническая сердечная недостаточность (I-II функциональный класс по классификации NYHA), тяжелая хроническая сердечно-сосудистая недостаточность (ХСН) (функциональный класс IV по классификации NYHA), ХСН, хроническая сердечная недостаточность (II функциональный класс по классификации NYHA) (ХСН), хроническая сердечная недостаточность (III функциональный класс по классификации NYHA) (ХСН), хроническая сердечная недостаточность (IV функциональный класс по классификации NYHA) (ХСН), Хроническая сердечная недостаточность (II функциональный класс по классификации NYHA), хроническая сердечная недостаточность (IV функциональный класс по классификации NYHA), Хроническая сердечная недостаточность в настоящее время, хроническая сердечная недостаточность II функционального класса по NYHA, хроническая сердечная недостаточность (ХСН) III ст, хроническая сердечная недостаточность (ХСН) IIб ст, хроническая сердечная недостаточность IIб-III степени, хроническая сердечная недостаточность (ХСН) III функционального класса по NYHA (классификация Нью-Йоркской кардиологической ассоциации), хроническая сердечная недостаточность (ХСН) IV функционального класса по NYHA (классификация Нью-Йоркской кардиологической ассоциации), хроническая сердечная недостаточность I функционального класса по NYHA, хроническая сердечная недостаточность в стадии декомпенсации (IV функционального класса по классификации NYHA), требующая внутривенного введения инотропных средств, хроническая сердечная недостаточность в стадии декомпенсации, требующая внутривенного введения инотропных средств, хронической сердечной недостаточностью, ХСН (II-IV функциональный класс по классификации NYHA), хроническая сердечная недостаточность (II-IV функциональный класс по классификации NYHA), хроническая застойная сердечная недостаточность II-IV стадии (по классификации Нью-Йоркской кардиологической ассоциации), ХСН IV функционального класса по классификации NYHA, Хроническая сердечная недостаточность III функционального класса (по классификации NYHA), Хроническая сердечная недостаточность IV функционального класса (по классификации NYHA), ХСН IV функционального класса по классификации NYHA (Нью-Йоркской кардиологической ассоциации), хроническая сердечная недостаточность III функционального класса, хроническая сердечная недостаточность IV функционального класса, хроническая сердечная недостаточность III функционального класса но NYHA, хроническая сердечная недостаточность IV функционального класса но NYHA, Хроническая сердечная недостаточность (ХСН) III функционального класса по NYHA, ХСН II функционального класса по NYHA, хроническая сердечная недостаточность (ХСН) II функционального класса по NYHA, ХСН I функционального класса по NYHA, хроническая сердечная недостаточность (ХСН) I функционального класса по NYHA, Хроническая сердечная недостаточность (ХСН) IV функционального класса по NYHA, известная хроническая сердечная недостаточность, требующая назначения диуретических средств, подозреваемая хроническая сердечная недостаточность, требующая назначения диуретических средств, ХСН IV степени по NYHA, ХСН III степени по NYHA, хроническая сердечная недостаточность, функциональный класс IV по классификации NYHA, хроническая сердечная недостаточность, функциональный класс III по классификации NYHA, Подтвержденная хроническая сердечная недостаточность (IV функционального класса по классификации NYHA), хроническая сердечная недостаточность, функциональный класс II по классификации NYHA, IV функциональный класс хронической сердечной недостаточности, III функциональный класс хронической сердечной недостаточности, Хроническая сердечная недостаточность, функциональный класс II-IV по классификации NYHA, хронической сердечной недостаточностью в стадии декомпенсации, хроническая сердечная недостаточность (ІІ функциональный класс по классификации NYHA), тяжелой хронической сердечной недостаточностью, Хроническая сердечная недостаточность II стадии, Хроническая сердечная недостаточность при концентрации креатинина в сыворотке крови более 220 мкмоль/л (> 2, 5 мг/дл), Хроническая сердечная недостаточность при СКФ < 30 мл/мин/1, 73 м2, Подтвержденная хроническая сердечная недостаточность (III функционального класса по классификации NYHA), хроническая сердечная недостаточность (ХСН) (IV функционального класса по классификации NYHA), хроническая сердечная недостаточность (ХСН) (III функционального класса по классификации NYHA), функциональный класс I по классификации NYHA, хроническая сердечная недостаточность (ІІI функциональный класс по классификации NYHA), хроническая сердечная недостаточность III стадии, хроническая сердечная недостаточность IV функционального класса по n y h a, хроническая сердечная недостаточность II функционального класса по n y h a, тяжелая хроническая сердечная недостаточность (ХСН), хронической сердечной недостаточности III ФК по классификации NYHA, хронической сердечной недостаточности IV ФК по классификации NYHA, хронической сердечной недостаточностью II степени, хроническая сердечная недостаточность (III функциональный класс), хронической сердечной недостаточностью (II функциональный класс), хронической сердечной недостаточностью (I функциональный класс), хроническая сердечная недостаточность в стадии декомпенсации, не компенсирующаяся в результате лечения другими вазодилататорами, хроническая сердечная недостаточность в стадии декомпенсации, не компенсирующаяся в результате лечения инотропными средствами, Подтвержденная хроническая сердечная недостаточность (II функционального класса по классификации NYHA), хроническая сердечная недостаточность (IV функциональный класс), хроническая сердечная недостаточность в стадии компенсации, декомпенсированная XCH, Хроническая сердечная недостаточность (II функционального класса), хроническая сердечная недостаточность (III функциональный класс по классификации NYHA), хроническая сердечная недостаточность [І функциональный класс по классификации NYHA], Хроническая сердечная недостаточность II степени, хроническая сердечная недостаточность III степени, хроническая сердечная недостаточность в стадии декомпенсации, не компенсирующаяся в результате лечения диуретиками, хроническая сердечная недостаточность в стадии декомпенсации, не компенсирующаяся в результате лечения ингибиторами АПФ, застойной сердечной недостаточностью, хроническая сердечная недостаточность II ст, неконтролируемая застойная сердечная недостаточность, нелеченая застойная сердечная недостаточность, нелеченная застойная сердечная недостаточность, хроническая сердечная недостаточность I стадии, декомпенсированной хронической сердечной недостаточности, декомпенсированная ХСН, ХСН IV ф. к. (по NYHA), неконтролируемая застойная сердечная недостаточность (ЗСН), ХСН IV функционального класса (по NYHA), Тяжелая ХСН, хронической сердечной недостаточностью III степени, Тяжелые формы декомпенсированной хронической сердечной недостаточности, декомпенсированная хроническая недостаточность кровообращения, хроническая сердечная недостаточность III ст, хроническая сердечная недостаточность (ХСН) III функционального класса (по классификации NYHA), хроническая сердечная недостаточность (ХСН) IV функционального класса (по классификации NYHA), хроническая сердечная недостаточность III функционального класса по классификации NYNA, тяжелая застойная сердечная недостаточность (IV класс по шкале Нью-Йоркской Кардиологической Ассоциации), тяжелая застойная сердечная недостаточность, декомпенсированной хронической сердечной недостаточностью, рефрактерная хроническая сердечная недостаточность с фракцией выброса левого желудочка менее 35 %, ХСН в стадии декомпенсации, компенсированная хроническая сердечная недостаточность, хронической сердечной недостаточностью I функционального класса по классификации NYHA, хронической сердечной недостаточностью II функционального класса по классификации NYHA, Тяжелая хроническая сердечная недостаточность IV функционального класса по классификации NYHA, умеренная хроническая сердечная недостаточность III функционального класса по классификации NYHA, хронической сердечной недостаточности I функционального класса по классификации NYHA, Хроническая сердечная недостаточность (декомпенсация), некомпенсированная хроническая сердечная недостаточность, хроническая сердечная недостаточность IV функционального класса по классификации NYNA, хроническая сердечная недостаточность II ст., хроническая сердечная недостаточность II функциональный класс по классификации NYHA, хроническая сердечная недостаточность IIa степени, тяжелые формы хронической сердечной недостаточности (в стадии декомпенсации), декомпенсированная хроническая сердечная недостаточность с фракцией выброса левого желудочка менее 35 %, декомпенсированная сердечная недостаточность с фракцией выброса левого желудочка менее 35 %, тяжелая рефрактерная хроническая сердечная недостаточность с фракцией выброса левого желудочка менее 35 %, хроническая сердечная недостаточность II cт, некомпенсированную застойную сердечную недостаточность (класс III по NYHA), хроническая сердечная недостаточность III функционального класса по NYHA (классификация нью-йоркской кардиологической ассоциации), хроническая сердечная недостаточность IIБ степени, хронической сердечной недостаточности II функционального класса по классификации NYHA, хроническая сердечная недостаточность (ХСН) (III функциональный класс по классификации NYHA), Хроническая сердечная недостаточность (III функциональный класс по NYHA), Хроническая сердечная недостаточность (IV функциональный класс по NYHA), Хроническая сердечная недостаточность (II функциональный класс по NYHA), хронической сердечной недостаточностью IV функционального класса по классификации NYHA, хронической сердечной недостаточностью (ХСН) IV функционального класса по классификации NYHA, хронической сердечной недостаточностью (ХСН) III функционального класса по классификации NYHA, хроническая сердечная недостаточность с нестабильными показателями гемодинамики, застойной сердечной недостаточностью (IV функциональный класс по NYHA), застойной сердечной недостаточностью (II функциональный класс по NYHA), Хроническая сердечная недостаточность (II класс по классификации Нью-Йоркской кардиологической ассоциации), хроническая сердечная недостаточность (I класс по классификации Нью-Йоркской кардиологической ассоциации), Хроническая сердечная недостаточность (III класс по классификации Нью-Йоркской кардиологической ассоциации), декомпенсированная хроническая сердечная недостаточность III степени, острые формы декомпенсированной хронической сердечной недостаточности, хроническая сердечная недостаточность III стадии декомпенсированная, Хроническая сердечная недостаточность IV функционального класса (ФК) по классификации Нью-Йоркской кардиологической ассоциации, Хроническая сердечная недостаточность III функционального класса (ФК) по классификации Нью-Йоркской кардиологической ассоциации, Хроническая сердечная недостаточность IV функционального класса по классификации Нью-Йоркской кардиологической ассоциации (NYHA), хронической сердечной недостаточностью III функционального класса (по классификации NYHA), хроническая сердечная недостаточность неишемической этиологии III функционального класса по классификации NYHA, ХСН неишемического генеза IV функционального класса по классификации NYHA, ХСН неишемического генеза ФК IV, хроническая сердечная недостаточность неишемической этиологии в стадии декомпенсации, симптоматическая застойная сердечная недостаточность, хронической сердечной недостаточностью III функционального класса по NYHA, хроническую сердечную недостаточность, хроническая сердечная недостаточность (III функционального класса по классификации NYHA (New York Heart Association, Нью-йоркская Ассоциация Сердца), развившаяся в течение последних 6 месяцев, ХСН не ишемической этиологии IV класса по классификации NYHA, ХСН неишемической этиологии III функционального класса по классификации NYHA, хроническая сердечная недостаточность I степени, хроническая сердечная недостаточность IIb ст, тяжелые формы хронической сердечной недостаточности, ХСН неишемической этиологии III функционального класса по классификации NYHA), ХСН неишемической этиологии (II функционального класса по классификации NYHA), ХСН неишемической этиологии (IV функционального класса по классификации NYHA), хроническая сердечная недостаточность средней степени тяжести, Хроническая сердечная недостаточность неишемической этиологии (III функциональный класс по классификации NYHA), хроническая сердечная недостаточность (III класса по классификации NYHA), хроническая сердечная недостаточность (III функционального класса по классификации NYHA), хронической сердечной недостаточностью IV функционального класса по классификации NYHA неишемической этиологии (из-за наличия в составе препарата амлодипина, применение которого у таких пациентов связано с увеличением сообщений о развитии отека легких по сравнению с приемом плацебо, несмотря на отсутствие различий в частоте прогрессирования сердечной недостаточности), хронической сердечной недостаточностью III функционального класса [по классификации NYHA], ХСН (IV функциональный класс по классификации NYHA), ХСН неишемической этиологии IV функционального класса по классификации NYHA, тяжелой хронической сердечной недостаточности, Декомпенсированная хроническая недостаточность, хроническая сердечная недостаточность (ХСН) IV функционального класса (в соответствии с классификацией NYHA (Нью-Йоркская кардиологическая ассоциация)), хроническая сердечная недостаточность с симптомами в покое, Хроническая сердечная недостаточность II функционального класса, хроническая сердечная недостаточность (ХСН) (II функциональный класс по классификации NYHA), Хроническая сердечная недостаточность (ХСН) (IV функциональный класс по классификации NYHA), хроническая сердечная недостаточность в стадии декомпенсации, требующая внутривенного введения инотропных препаратов, застойной сердечной недостаточностью (III функциональный класс по NYHA), Хроническая сердечная недостаточность (IV класс по классификации Нью-Йоркской кардиологической ассоциации), хроническая сердечная недостаточность (IV функционального класса по классификации NYHA), хронической сердечной недостаточностью IV функционального класса (по классификации NYHA), хроническая сердечная недостаточность по поводу которой принимаются другие лекарственные препараты с антигипертензивным действием, хроническая сердечная недостаточность неишемической этиологии IV функционального класса по классификации NYHA, ХСН неишемического генеза ФК III, ХСН III ФК по классификации NYHA, неконтролируемой застойной сердечной недостаточностью, у пациентов с хронической сердечной недостаточностью II функционального класса по классификации NYHA, хроническая сердечная недостаточность III класса по NYHA классификации, хроническая сердечная недостаточность (ХСН) в стадии декомпенсации, требующая проведения инотропной терапии, ХСН неишемической этиологии IV функционального класса по классификации NYHA), тяжелая ХСН неишемической этиологии (IV функционального класса по классификации NYHA), хроническая сердечная недостаточность I функциональный класс по классификации NYHA, ХСН тяжелая, хронической сердечной недостаточностью III функционального класса по классификации NYHA неишемической этиологии (из-за наличия в составе препарата амлодипина, применение которого у таких пациентов связано с увеличением сообщений о развитии отека легких по сравнению с приемом плацебо, несмотря на отсутствие различий в частоте прогрессирования сердечной недостаточности), застойную сердечную недостаточность, ХСН в стадии декомпенсации, требующая проведения инотропной терапии, ХСН (III функциональный класс по классификации NYHA), хронической сердечной недостаточностью III функционального класса по классификации NYHA, хроническая сердечная недостаточность (I функциональный класс по классификации NYHA), хроническая сердечная недостаточность IIБ стадии декомпенсированная, хроническая сердечная недостаточность декомпенсированная, хроническая сердечная недостаточность неишемической этиологии (IV функционального класса по классификации NYHA), Хроническая сердечная недостаточность III функционального класса по классификации Нью-Йоркской кардиологической ассоциации (NYHA), тяжелые формы декомпрепенсированной хронической сердечной недостаточности, ХСН II функционального класса по классификации NYHA, функция почек которых зависит от состояния ренин-ангиотензин-альдостероновой системы (РААС), Хроническая сердечная недостаточность (ХСН) неишемической этиологии IV функционального класса по классификации NYHA, ХСН IV функционального класса по классификации NYHA, функция почек которых зависит от состояния ренин-ангиотензин-альдостероновой системы (РААС), хроническая сердечная недостаточность (IV функционального класса по классификации NYHA (New York Heart Association, Нью-йоркская Ассоциация Сердца), развившаяся в течение последних 6 месяцев, застойная сердечная недостаточность без лечения, Хроническая сердечная недостаточность (ХСН) IV функционального класса (ФК) по функциональной классификации Нью-Йоркской кардиологической ассоциации (NYHA) (ввиду отсутствия данных клинических исследований о, ХСН III функционального класса по классификации NYHA, хроническая сердечная недостаточность функционального класса 3 (NYHA-Нью-Йоркская кардиологическая ассоциация), хроническая сердечная недостаточность функционального класса 4 (NYHA-Нью-Йоркская кардиологическая ассоциация), Хроническая сердечная недостаточность (ХСН) в стадии декомпенсации (требующая проведения инотропной терапии), Хроническая сердечная недостаточность неишемической этиологии (IV функциональный класс по классификации NYHA), Хроническая сердечная недостаточность (ХСН) неишемической этиологии III функционального класса по классификации NYHA, Хроническая сердечная недостаточность III класса по NYHA, ХСН неишемической этиологии IV ФК по NYHA, ХСН, по поводу которой принимаются другие лекарственные средства (ЛС) с антигипертензивным действием, ХСН, по поводу которой принимаются другие лекарственные препараты с антигипертензивным действием, хронической сердечной недостаточностью IV функционального класса [по классификации NYHA], хронической сердечной недостаточностью II функционального класса по классификации NYHA неишемической этиологии (из-за наличия в составе препарата амлодипина, применение которого у таких пациентов связано с увеличением сообщений о развитии отека легких по сравнению с приемом плацебо, несмотря на отсутствие различий в частоте прогрессирования сердечной недостаточности), Хроническая сердечная недостаточность не ишемической этиологии III функционального класса по классификации NYHA), ХСН неишемической этиологии IV класса, ХСН неишемической этиологии III класса, хроническая сердечная недостаточность IV функционального класса (в соответствии с классификацией NYHA (Нью-Йоркская кардиологическая ассоциация)), Хроническая сердечная недостаточность IV функциональный класс по классификации NYHA, Подтвержденная хроническая сердечная недостаточность I функционального класса по классификации NYHA, хроническая сердечная недостаточность IIII ст, Хроническая сердечная недостаточность,, хроническая сердечная недостаточность III cт, декомпенсация сердечной деятельности, ХНС, хронической сердечной недостаточности I ФК, Хроническая сердечно-сосудистая недостаточность (I класс по классификации NYHA), декомпенсированная хроническая сердечная недостаточность II степени, хроническая сердечная недостаточность неишемической этиологии (III функционального класса по классификации NYHA), ХСН неишемического генеза III функционального класса по классификации NYHA, ХСН III функционального класса по классификации NYHA, функция почек которых зависит от состояния ренин-ангиотензин-альдостероновой системы (РААС), хронической сердечной недостаточностью IV функционального класса по NYHA, хроническая сердечная недостаточность (II функционального класса по классификации NYHA (New York Heart Association, Нью-йоркская Ассоциация Сердца), развившаяся в течение последних 6 месяцев, ХСН не ишемической этиологии III класса по классификации NYHA, Нелеченая хроническая сердечная недостаточность, ХСН III-IV функционального класса по классификации NYHA, тяжелая ХСН (IV функционального класса по классификации NYHA), Хроническая сердечная недостаточность (ХСН) в стадии декомпенсации, ХСН неишемической этиологии (III функционального класса по классификации NYHA), тяжелая ХСН неишемической этиологии (III функционального класса по классификации NYHA), Хроническая сердечная недостаточность IV класса по NYHA, декомпенсированная хроническая сердечная недостаточность (опыт клинического применения недостаточен), ХСН неишемической этиологии III ФК по NYHA, Хроническая сердечная недостаточность не ишемической этиологии IV функционального класса по классификации NYHA), декомпенсированная сердечная недостаточность при отсутствии пристального наблюдения врача, Хроническая сердечная недостаточность III функциональный класс по классификации NYHA,



